Naissance prématurée
La naissance prématurée, également connue sous le nom de naissance prématurée , est la naissance d’un bébé à moins de 37 semaines d’ âge gestationnel , par opposition à un accouchement à terme à environ 40 semaines. [1] L’accouchement prématuré très précoce a lieu avant 32 semaines, l’accouchement prématuré précoce survient entre 32 et 36 semaines, l’accouchement prématuré tardif se situe entre 34 et 36 semaines de gestation. [8] Ces bébés sont également connus sous le nom de bébés prématurés ou familièrement prématurés (anglais américain) [9] ou premmies (anglais australien). [10] Les symptômes du travail prématuré comprennent des contractions utérinesqui se produisent plus souvent que toutes les dix minutes et/ou la fuite de liquide du vagin avant 37 semaines. [11] Les bébés prématurés sont plus à risque de paralysie cérébrale , de retards de développement , de problèmes auditifs et de problèmes de vision . [1] Plus un bébé naît tôt, plus ces risques seront grands. [1]
| Naissance prématurée | |
|---|---|
| Autres noms | Naissance prématurée, prématurés, prématurés |
 |
|
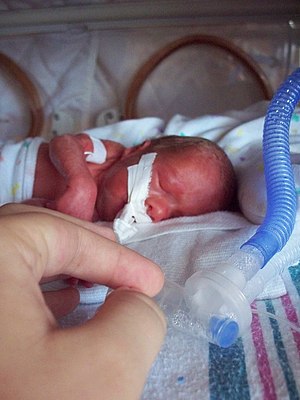
| Bébé prématuré intubé dans un incubateur | |
| Spécialité | Néonatologie , Pédiatrie , Obstétrique |
| Les symptômes | Naissance d’un bébé à moins de 37 semaines d’ âge gestationnel [1] |
| Complications | Infirmité motrice cérébrale , retards de développement , troubles auditifs , troubles de la vue [1] |
| causes | Souvent inconnu [2] |
| Facteurs de risque | Diabète , hypertension artérielle , gestation multiple , obésité ou insuffisance pondérale , un certain nombre d’ infections vaginales , maladie coeliaque , tabagisme , stress psychologique [2] [3] [4] |
| La prévention | Progestérone [5] |
| Traitement | Corticostéroïdes , maintien au chaud du bébé par contact peau à peau , soutien de l’ allaitement , traitement des infections , soutien de la respiration [2] [6] |
| La fréquence | ~15 millions par an (12% des livraisons) [2] |
| Décès | 805 800 [7] |
La cause de l’accouchement prématuré spontané est souvent inconnue. [2] Les facteurs de risque comprennent le diabète , l’hypertension artérielle , la grossesse multiple (être enceinte de plus d’un bébé ), l’ obésité ou l’ insuffisance pondérale , les infections vaginales , l’ exposition à la pollution de l’air , le tabagisme et le stress psychologique . [2] [3] [12] Pour une grossesse en bonne santé, le déclenchement médical du travail ou la césarienne ne sont pas recommandés avant 39 semaines, sauf si cela est nécessaire pour d’autres raisons médicales.[2] Il peut y avoir certaines raisons médicales pour un accouchement précoce, comme la prééclampsie . [13]
L’accouchement prématuré peut être évité chez les personnes à risque si l’hormone progestérone est prise pendant la grossesse . [5] Les preuves n’étayent pas l’utilité de l’ alitement . [5] [14] On estime qu’au moins 75 % des nourrissons prématurés survivraient avec un traitement approprié, et le taux de survie est le plus élevé parmi les nourrissons nés le plus tard dans la gestation. [2] Chez les femmes susceptibles d’accoucher entre 24 et 37 semaines, la corticothérapie peut améliorer les résultats. [6] [15] Un certain nombre de médicaments, dont la nifédipine, peut retarder l’accouchement afin qu’une mère puisse être déplacée vers un endroit où davantage de soins médicaux sont disponibles et où les corticostéroïdes ont plus de chances de fonctionner. [16] Une fois que le bébé est né, les soins comprennent le maintien au chaud du bébé par contact peau à peau ou incubation, le soutien de l’ allaitement et/ou de l’alimentation au lait maternisé, le traitement des infections et le soutien de la respiration. [2] Les bébés prématurés nécessitent parfois une intubation . [2]
La prématurité est la cause la plus fréquente de décès chez les nourrissons dans le monde. [1] Environ 15 millions de bébés sont prématurés chaque année (5 % à 18 % de tous les accouchements). [2] La prématurité tardive représente 75 % de toutes les naissances prématurées. [17] Ce taux est incohérent d’un pays à l’autre. Au Royaume-Uni, 7,9 % des bébés naissent avant terme et aux États-Unis, 12,3 % de toutes les naissances ont lieu avant 37 semaines de gestation. [18] [19] Environ 0,5 % des naissances sont des naissances périviables extrêmement précoces (20 à 25 semaines de gestation), et celles-ci représentent la plupart des décès. [20] Dans de nombreux pays, les taux de naissances prématurées ont augmenté entre les années 1990 et 2010. [2]Les complications des naissances prématurées ont entraîné 0,81 million de décès en 2015, contre 1,57 million en 1990. [7] [21] Les chances de survie à 22 semaines sont d’environ 6 %, alors qu’à 23 semaines, elles sont de 26 %, 24 semaines 55 % et 25 semaines environ 72%. [22] Les chances de survie sans aucune difficulté à long terme sont plus faibles. [23]
Signes et symptômes

 Une nouvelle mère tient son bébé prématuré au Kapiolani Medical Center NICU à Honolulu, Hawaii
Une nouvelle mère tient son bébé prématuré au Kapiolani Medical Center NICU à Honolulu, Hawaii
Les signes et symptômes du travail prématuré comprennent quatre contractions utérines ou plus en une heure. Contrairement au faux travail , le vrai travail s’accompagne d’ une dilatation et d’un effacement cervicaux . De plus, des saignements vaginaux au troisième trimestre, une forte pression dans le bassin ou des douleurs abdominales ou dorsales peuvent être des indicateurs qu’une naissance prématurée est sur le point de se produire. Un écoulement aqueux du vagin peut indiquer une rupture prématurée des membranes qui entourent le bébé. Alors que la rupture des membranes peut ne pas être suivie de travail, l’accouchement est généralement indiqué car l’infection ( chorioamnionite ) est une menace sérieuse pour le fœtuset mère. Dans certains cas, le col de l’utérus se dilate prématurément sans douleur ni contractions perçues, de sorte que la mère peut ne présenter des signes avant-coureurs que très tard dans le processus d’accouchement.
causes
Les principales catégories de causes d’accouchement prématuré sont le déclenchement du travail prématuré et le travail prématuré spontané.
Facteurs de risque
La cause exacte de la naissance prématurée spontanée est difficile à déterminer et elle peut être causée par de nombreux facteurs différents en même temps que le travail est un processus complexe. [24] [25] Quatre voies différentes ont été identifiées qui peuvent entraîner une naissance prématurée et ont des preuves considérables : activation précoce du système endocrinien fœtal, surdistension utérine ( décollement placentaire ), saignement décidual et inflammation ou infection intra -utérine . [26]
L’identification précoce des femmes à haut risque d’accouchement permettrait aux services de santé de fournir des soins spécialisés à ces femmes et à leurs bébés, par exemple un hôpital avec une unité de soins spéciaux pour bébés comme une unité de soins intensifs néonatals (USIN). Dans certains cas, il peut être possible de retarder la naissance. Les systèmes de notation du risque ont été suggérés comme approche pour identifier les personnes à risque plus élevé, cependant, il n’y a pas de recherche approfondie dans ce domaine, il n’est donc pas clair si l’utilisation de systèmes de notation du risque pour identifier les mères prolongerait la grossesse et réduirait le nombre de naissances prématurées. ou pas. [27]
Facteurs maternels
| Facteur de risque | Risque relatif [28] | Intervalle de confiance à 95 % [28] |
|---|---|---|
| fibronectine fœtale | 4.0 | 2,9–5,5 |
| Longueur cervicale courte | 2.9 | 2.1–3.9 |
| Absence de soins prénataux [29] | 2.9 | 2,8–3,0 |
| Chlamydia | 2.2 | 1,0–4,8 |
| Faible statut socio-économique | 1.9 | 1.7–2.2 |
| Gros ou petit gain de poids pendant la grossesse | 1.8 | 1,5–2,3 |
| Petite taille maternelle | 1.8 | 1,3–2,5 |
| Parodontite | 1.6 | 1.1–2.3 |
| Maladie coeliaque | 1.4 [30] | 1.2–1.6 [30] |
| Bactériurie asymptomatique | 1.1 | 0,8–1,5 |
| IMC élevé ou bas | 0,96 | 0,66–1,4 |
| rapport de cotes | ||
| Antécédents d’accouchement prématuré spontané | 3.6 | 3.2–4.0 |
| Vaginose bactérienne | 2.2 | 1.5–3.1 |
| Origine ethnique/race noire | 2.0 | 1.8–2.2 |
| Ascendance philippine [31] | 1.7 | 1.5–2.1 |
| Grossesse non désirée [32] : 1 | 1.5 | 1.41-1.61 |
| Grossesse non désirée [32] : 1 | 1.31 | 1.09-1.58 |
| Être célibataire/célibataire [33] | 1.2 | 1.03–1.28 |

 Pourcentage de naissances prématurées en Angleterre et au Pays de Galles en 2011, selon l’âge de la mère et selon qu’il s’agit d’une naissance unique ou multiple.
Pourcentage de naissances prématurées en Angleterre et au Pays de Galles en 2011, selon l’âge de la mère et selon qu’il s’agit d’une naissance unique ou multiple.
Des facteurs de risque chez la mère ont été identifiés qui sont liés à un risque plus élevé d’accouchement prématuré. Ceux-ci incluent l’âge (très jeune ou plus âgé ), [34] un indice de masse corporelle (IMC) élevé ou faible, [35] [36] la durée entre les grossesses, [37] des avortements spontanés (c’est-à-dire une fausse couche ) ou chirurgicaux antérieurs , [38] [39] grossesses non désirées, [32] maladie cœliaque non traitée ou non diagnostiquée, [30] [4] difficultés de fertilité, exposition à la chaleur, [40] et variables génétiques. [41]
Les études sur le type de travail et l’activité physique ont donné des résultats contradictoires, mais il est d’avis que les conditions stressantes, le travail pénible et les longues heures sont probablement liés à la naissance prématurée. [34] L’obésité n’entraîne pas directement une naissance prématurée ; [42] cependant, il est associé au diabète et à l’hypertension qui sont eux-mêmes des facteurs de risque. [34] Dans une certaine mesure, ces personnes peuvent avoir des affections sous-jacentes (c.-à-d. malformation utérine, hypertension, diabète) qui persistent. Les couples qui ont essayé plus d’un an par rapport à ceux qui ont essayé moins d’un an avant d’obtenir une conception spontanée ont un rapport de cotes ajusté de 1,35 ( intervalle de confiance à 95 % 1,22-1,50) d’accouchement prématuré.[43] Les grossesses après FIV confèrent un plus grand risque d’accouchement prématuré que les conceptions spontanées après plus d’un an d’essai, avec un rapport de cotes ajusté de 1,55 (IC à 95 % 1,30-1,85). [43]
Certaines ethnies peuvent également présenter un risque plus élevé. Par exemple, aux États-Unis et au Royaume-Uni, les femmes noires ont des taux de naissances prématurées de 15 à 18 %, soit plus du double de celui de la population blanche. De nombreuses femmes noires ont des taux de naissances prématurées plus élevés en raison de plusieurs facteurs, mais le plus courant est le stress chronique élevé, qui peut éventuellement entraîner une naissance prématurée. [44] Les maladies chroniques chez l’adulte ne sont pas toujours le cas avec une naissance prématurée chez les femmes noires, ce qui rend difficile l’identification du principal facteur de naissance prématurée. [44] Les Philippins courent également un risque élevé de naissance prématurée, et on pense que près de 11 à 15 % des Philippins nés aux États-Unis (par rapport aux autres Asiatiques à 7,6 % et aux Blancs à 7,8 %) sont prématurés. [45]Les Philippins étant un facteur de risque important, les Philippines se classent au huitième rang mondial pour les naissances prématurées, le seul pays non africain dans le top 10. [46] Cet écart n’est pas observé par rapport à d’autres groupes asiatiques ou Les immigrants hispaniques et reste inexpliquée. [34] La constitution génétique est un facteur de causalité de la naissance prématurée. La génétique a été un facteur important dans la raison pour laquelle les Philippins ont un risque élevé de naissance prématurée, car les Philippins ont une grande prévalence de mutations qui les aident à être prédisposés aux naissances prématurées. [45] Une augmentation intra- et transgénérationnelle du risque d’accouchement prématuré a été démontrée. [41] Aucun gène unique n’a été identifié.
L’état matrimonial est associé au risque d’accouchement prématuré. Une étude de 25 373 grossesses en Finlande a révélé que les mères célibataires avaient plus d’accouchements prématurés que les mères mariées (P = 0,001). [33] La grossesse hors mariage était globalement associée à une augmentation de 20 % du nombre total d’effets indésirables, même à une époque où la Finlande offrait des soins de maternité gratuits. Une étude au Québec portant sur 720 586 naissances de 1990 à 1997 a révélé un risque moindre d’accouchement prématuré chez les nourrissons dont la mère est légalement mariée comparativement à ceux dont les parents sont mariés ou non. [47] [ nécessite une mise à jour ]
Facteurs pendant la grossesse
Les médicaments pendant la grossesse, les conditions de vie, la pollution de l’air, le tabagisme, les drogues illicites ou l’alcool, les infections ou les traumatismes physiques peuvent également provoquer une naissance prématurée.
Pollution de l’air : Vivre dans une zone à forte concentration de pollution de l’air est un facteur de risque majeur pour le travail prématuré, y compris vivre à proximité des routes ou des autoroutes principales où les émissions des véhicules sont élevées en raison des embouteillages ou sont une route pour les camions diesel qui ont tendance à émettre plus la pollution. [48] [49] [12]
L’utilisation de médicaments de fertilité qui stimulent l’ovaire pour libérer plusieurs ovules et de la FIV avec transfert d’embryons de plusieurs embryons a été impliquée comme facteur de risque d’accouchement prématuré. Souvent, le travail doit être provoqué pour des raisons médicales ; ces conditions comprennent l’hypertension artérielle , [50] la pré-éclampsie , [51] le diabète maternel, [52] l’asthme, les maladies thyroïdiennes et les maladies cardiaques.
Certaines conditions médicales chez la femme enceinte peuvent également augmenter le risque d’accouchement prématuré. Certaines femmes ont des problèmes anatomiques qui empêchent le bébé d’être porté à terme. Ceux-ci incluent un col de l’ utérus faible ou court (le facteur prédictif le plus puissant d’une naissance prématurée). [53] [54] [55] [50] Les femmes ayant des saignements vaginaux pendant la grossesse courent un risque plus élevé d’accouchement prématuré. Alors que les saignements au cours du troisième trimestre peuvent être un signe de placenta praevia ou de décollement placentaire – des conditions qui surviennent fréquemment avant terme – même des saignements plus précoces qui ne sont pas causés par ces conditions sont liés à un taux de naissances prématurées plus élevé. [56] Femmes avec des quantités anormales de liquide amniotique, que ce soit trop ( polyhydramnios ) ou trop peu ( oligohydramnios ), sont également à risque. [34] L’anxiété et la dépression ont été associées comme facteurs de risque d’accouchement prématuré. [34] [57]
La consommation de tabac , de cocaïne et d’ alcool excessif pendant la grossesse augmente le risque d’accouchement prématuré. Le tabac est la drogue la plus couramment consommée pendant la grossesse et contribue de manière significative à l’accouchement de faible poids à la naissance. [58] Les bébés atteints de malformations congénitales courent un risque plus élevé de naître prématurément. [59]
Le tabagisme passif et/ou le tabagisme avant la grossesse influence la probabilité d’accouchement prématuré. L’ Organisation mondiale de la santé a publié une étude internationale en mars 2014. [60]
La présence d’ anticorps anti-thyroïdiens est associée à un risque accru d’accouchement prématuré avec un rapport de cotes de 1,9 et un intervalle de confiance à 95 % de 1,1 à 3,5. [61]
La violence conjugale envers la mère est un autre facteur de risque d’accouchement prématuré. [62]
Un traumatisme physique peut entraîner une naissance prématurée. Il a été démontré que la méthode culturelle nigériane de massage abdominal entraîne 19% de naissances prématurées chez les femmes au Nigeria , ainsi que de nombreux autres effets indésirables pour la mère et le bébé. [63] Cela ne doit pas être confondu avec la massothérapie menée par un massothérapeute entièrement formé et certifié/licencié ou par d’autres personnes importantes formées pour fournir des massages pendant la grossesse, qui a montré de nombreux résultats positifs pendant la grossesse, y compris la réduction des prématurés. naissance, moins de dépression, moins de cortisol et moins d’anxiété. [64]
Infection
La fréquence de l’infection chez les prématurés est inversement proportionnelle à l’âge gestationnel. L’infection à Mycoplasma genitalium est associée à un risque accru d’accouchement prématuré et d’avortement spontané. [65]
Les micro-organismes infectieux peuvent être ascendants, hématogènes, iatrogènes par une procédure ou rétrogrades par les trompes de Fallope. À partir des caduques, ils peuvent atteindre l’espace entre l’ amnios et le chorion , le liquide amniotique et le fœtus. Une chorioamnionite peut également entraîner une septicémie de la mère. L’infection fœtale est liée à la prématurité et à des handicaps importants à long terme dont la paralysie cérébrale . [66]
Il a été rapporté qu’une colonisation asymptomatique de la caduque se produit chez jusqu’à 70 % des femmes à terme utilisant une sonde ADN, ce qui suggère que la présence de micro-organismes à elle seule peut être insuffisante pour initier la réponse infectieuse.
Comme la condition est plus répandue chez les femmes noires aux États-Unis et au Royaume-Uni, il a été suggéré que cela explique le taux plus élevé de naissances prématurées dans ces populations. Il est d’avis que la vaginose bactérienne avant ou pendant la grossesse peut affecter la réponse inflammatoire déciduale qui conduit à une naissance prématurée. La condition connue sous le nom de vaginite aérobie peut être un facteur de risque sérieux pour le travail prématuré; plusieurs études antérieures n’ont pas reconnu la différence entre la vaginite aérobie et la vaginose bactérienne, ce qui peut expliquer une partie de la contradiction dans les résultats. [67]
Les infections à levures non traitées sont associées à une naissance prématurée. [68]
Un examen des antibiotiques prophylactiques (administrés pour prévenir l’infection) au cours des deuxième et troisième trimestres de la grossesse (13 à 42 semaines de grossesse) a révélé une réduction du nombre de naissances prématurées chez les femmes atteintes de vaginose bactérienne. Ces antibiotiques ont également réduit le nombre de pertes d’eau avant le travail dans les grossesses à terme, réduit le risque d’infection de la muqueuse de l’utérus après l’accouchement (endométrite) et les taux d’infection gonococcique. Cependant, les femmes sans vaginose bactérienne n’ont eu aucune réduction des naissances prématurées ou de la rupture des eaux prématurées avant le travail. Une grande partie de la recherche incluse dans cette revue a perdu des participants au cours du suivi et n’a donc pas signalé les effets à long terme des antibiotiques sur les mères ou les bébés.[69]
Un certain nombre d’infections bactériennes maternelles sont associées à l’accouchement prématuré, notamment la pyélonéphrite , la bactériurie asymptomatique , la pneumonie et l’ appendicite . Un examen de l’administration d’antibiotiques pendant la grossesse pour une bactériurie asymptomatique (infection urinaire sans symptômes) a révélé que la recherche était de très faible qualité, mais qu’elle suggérait que la prise d’antibiotiques réduisait le nombre de naissances prématurées et de bébés de faible poids à la naissance. [70] Une autre revue a révélé qu’une dose d’antibiotiques ne semblait pas aussi efficace qu’une cure d’antibiotiques, mais moins de femmes ont signalé des effets secondaires à partir d’une dose. [71]Cette revue a recommandé que davantage de recherches soient nécessaires pour découvrir la meilleure façon de traiter la bactériurie asymptomatique. [70]
Une autre revue a révélé que les naissances prématurées se produisaient moins chez les femmes enceintes qui subissaient des tests de routine pour les infections des voies génitales basses que chez les femmes qui n’avaient subi des tests que lorsqu’elles présentaient des symptômes d’infections des voies génitales basses. [72] Les femmes testées régulièrement ont également donné naissance à moins de bébés avec un faible poids à la naissance. Même si ces résultats semblent prometteurs, l’examen n’était basé que sur une seule étude, de sorte que des recherches supplémentaires sont nécessaires sur le dépistage de routine des infections des voies génitales basses. [72]
De plus , il a été démontré à plusieurs reprises que la maladie parodontale est liée à la naissance prématurée. [73] [74] En revanche, les infections virales, à moins qu’elles ne soient accompagnées d’une réponse fébrile significative, ne sont pas considérées comme un facteur majeur en relation avec l’accouchement prématuré. [34]
La génétique
On pense qu’il y a une composante génétique maternelle dans la naissance prématurée. [75] L’héritabilité estimée du moment de la naissance chez les femmes était de 34 %. Cependant, la survenue de naissances prématurées dans les familles ne suit pas un schéma héréditaire clair, soutenant ainsi l’idée que la naissance prématurée est un trait non mendélien de nature polygénique. [76]
Soins prénataux
L’absence de soins prénatals a été associée à des taux plus élevés de naissances prématurées. L’analyse de 15 627 407 naissances vivantes aux États-Unis de 1995 à 1998 a conclu que l’absence de soins prénataux entraînait un risque 2,9 (IC à 95 % 2,8, 3,0) fois plus élevé de naissances prématurées. [29]Cette même étude a révélé des risques relatifs statistiquement significatifs d’anémie maternelle, de fièvre intrapartum, de saignement inconnu, de maladie rénale, de placenta praevia, d’hydramnios, de décollement placentaire et d’hypertension induite par la grossesse en l’absence de soins prénatals. Tous ces risques prénataux ont été contrôlés pour les autres conditions à haut risque, l’âge maternel, la gravidité, l’état matrimonial et l’éducation maternelle. L’absence de soins prénatals avant et pendant la grossesse est principalement fonction de facteurs socio-économiques (faible revenu familial et éducation), de l’accès aux consultations médicales (éloignement important du lieu de résidence à l’unité de soins et coûts de transport), de la qualité des soins , et l’accompagnement social. [77]Les efforts visant à réduire les taux de naissances prématurées devraient viser à augmenter les déficits posés par les obstacles susmentionnés et à accroître l’accès aux soins prénatals.
Diagnostic
Alpha microglobuline-1 placentaire
L’alpha-microglobuline-1 placentaire (PAMG-1) a fait l’objet de plusieurs enquêtes évaluant sa capacité à prédire l’imminence d’une naissance prématurée spontanée chez les femmes présentant des signes, des symptômes ou des plaintes suggérant un travail prématuré . [78] [79] [80] [81] [82] [83] Dans une enquête comparant ce test au test de fibronectine fœtale et à la mesure de la longueur cervicale par échographie transvaginale , le test de PAMG-1 (commercialement connu sous le nom de test PartoSure) a été signalé comme étant le meilleur prédicteur d’un accouchement spontané imminent dans les 7 jours suivant la présentation d’un patient présentant des signes, des symptômes ou des plaintes de travail prématuré. Plus précisément, le PPV, ouvaleur prédictive positive , des tests étaient de 76 %, 29 % et 30 % pour PAMG-1, fFN et CL, respectivement (P < 0,01). [84]
fibronectine fœtale
La fibronectine fœtale (fFN) est devenue un biomarqueur important – la présence de cette glycoprotéine dans les sécrétions cervicales ou vaginales indique que la frontière entre le chorion et les caduques a été perturbée. Un test positif indique un risque accru d’accouchement prématuré et un test négatif a une valeur prédictive élevée. [34] Il a été démontré que seulement 1% des femmes dans les cas douteux de travail prématuré ont accouché dans la semaine suivante lorsque le test était négatif. [85]
Ultrason
L’échographie obstétricale est devenue utile dans l’évaluation du col de l’ utérus chez les femmes à risque d’accouchement prématuré. Une prématurité à col court n’est pas souhaitable : une longueur cervicale inférieure à 25 mm à 24 semaines d’ âge gestationnel ou avant est la définition la plus courante de l’incompétence cervicale . [86]
Classification

 Étapes du développement prénatal , avec des semaines et des mois comptés à partir de la dernière menstruation
Étapes du développement prénatal , avec des semaines et des mois comptés à partir de la dernière menstruation
Chez l’homme, la définition habituelle de la naissance prématurée est la naissance avant un âge gestationnel de 37 semaines complètes. [87] Chez le fœtus humain normal, plusieurs systèmes d’organes mûrissent entre 34 et 37 semaines, et le fœtus atteint une maturité adéquate à la fin de cette période. L’un des principaux organes grandement touchés par la naissance prématurée est les poumons. Les poumons sont l’un des derniers organes à mûrir dans l’utérus; pour cette raison, de nombreux bébés prématurés passent les premiers jours et les premières semaines de leur vie sous respirateur . Par conséquent, il existe un chevauchement important entre la naissance prématurée et la prématurité. Généralement, les bébés prématurés sont prématurés et les bébés nés à terme sont matures. Les bébés prématurés nés vers 37 semaines n’ont souvent aucun problème lié à la prématurité si leurs poumons se sont suffisamment développés.surfactant , qui permet aux poumons de rester dilatés entre les respirations. Les séquelles de la prématurité peuvent être réduites dans une faible mesure en utilisant des médicaments pour accélérer la maturation du fœtus, et dans une plus grande mesure en prévenant la naissance prématurée.
La prévention
Historiquement, les efforts ont principalement visé à améliorer la survie et la santé des prématurés (intervention tertiaire). Ces efforts, cependant, n’ont pas réduit l’incidence des naissances prématurées. De plus en plus, les interventions primaires qui s’adressent à toutes les femmes et les interventions secondaires qui réduisent les risques existants sont considérées comme des mesures qui doivent être élaborées et mises en œuvre pour prévenir les problèmes de santé des nourrissons et des enfants prématurés. [88] Les interdictions de fumer sont efficaces pour réduire les naissances prématurées. [89] Différentes stratégies sont utilisées dans l’administration des soins prénatals, et les études futures doivent déterminer si l’accent peut être mis sur le dépistage des femmes à haut risque ou sur un soutien élargi aux femmes à faible risque, ou dans quelle mesure ces approches peuvent être fusionné. [88]
Avant la grossesse
L’adoption de politiques professionnelles spécifiques peut immédiatement réduire le risque d’accouchement prématuré, comme l’a montré l’expérience de la procréation assistée lorsque le nombre d’embryons pendant le transfert d’embryons était limité. [88] De nombreux pays ont mis en place des programmes spécifiques pour protéger les femmes enceintes contre les travaux dangereux ou de nuit et pour leur accorder du temps pour les visites prénatales et les congés de maternité payés. L’étude EUROPOP a montré que la prématurité n’est pas liée au type d’emploi, mais au travail prolongé (plus de 42 heures par semaine) ou à la station debout prolongée (plus de 6 heures par jour). [90] En outre, le travail de nuit a été lié à la naissance prématurée. [91] On peut s’attendre à ce que les politiques de santé qui tiennent compte de ces résultats réduisent le taux de naissances prématurées. [88]L’apport préconceptionnel d’ acide folique est recommandé pour réduire les malformations congénitales. Il existe également des preuves que la supplémentation en acide folique avant la conception (avant de tomber enceinte) peut réduire les naissances prématurées. [92] On s’attend à ce que la réduction du tabagisme profite aux femmes enceintes et à leur progéniture. [88]
Pendant la grossesse
Les méthodes d’auto-soins pour réduire le risque d’accouchement prématuré comprennent une bonne nutrition, la prévention du stress, la recherche de soins médicaux appropriés, la prévention des infections et le contrôle des facteurs de risque d’accouchement prématuré (par exemple, travailler de longues heures en se tenant debout, exposition au monoxyde de carbone, violence domestique , et d’autres facteurs). [93] Il n’a pas été démontré que la réduction de l’activité physique pendant la grossesse réduisait le risque d’accouchement prématuré. [94] Une alimentation saine peut être instituée à n’importe quel stade de la grossesse, y compris des ajustements nutritionnels et la consommation de suppléments vitaminiques suggérés. [88] La supplémentation en calcium chez les femmes qui ont une faible teneur en calcium alimentaire peut réduire le nombre de résultats négatifs, y compris la naissance prématurée, la pré-éclampsie et la mort maternelle. [95]L’Organisation mondiale de la santé (OMS) suggère 1,5 à 2 g de suppléments de calcium par jour, pour les femmes enceintes qui ont de faibles niveaux de calcium dans leur alimentation. [96] L’apport supplémentaire de vitamines C et E n’a pas été trouvé pour réduire les taux de naissances prématurées. [97]
Alors que l’infection parodontale a été liée à la naissance prématurée, les essais randomisés n’ont pas montré que les soins parodontaux pendant la grossesse réduisaient les taux de naissance prématurée. [88] Il a également été démontré que le sevrage tabagique réduit le risque. [98] L’utilisation d’appareils personnels de surveillance utérine à domicile pour détecter les contractions et d’éventuelles naissances prématurées chez les femmes à risque plus élevé d’avoir un bébé prématuré a été suggérée. [99] Ces moniteurs à domicile peuvent ne pas réduire le nombre de naissances prématurées, cependant, l’utilisation de ces dispositifs peut augmenter le nombre de visites prénatales non planifiées et peut réduire le nombre de bébés admis en soins spéciaux par rapport aux femmes recevant des soins prénatals normaux . [99]Le soutien des professionnels de la santé, des amis et de la famille pendant la grossesse peut être bénéfique pour réduire les naissances par césarienne et peut réduire les hospitalisations prénatales, cependant, ces soutiens sociaux à eux seuls peuvent ne pas empêcher les naissances prématurées. [100]
Dépistage pendant la grossesse
Le dépistage de la bactériurie asymptomatique suivi d’un traitement approprié réduit la pyélonéphrite et réduit le risque d’accouchement prématuré. [101] Des études approfondies ont été menées pour déterminer si d’autres formes de dépistage chez les femmes à faible risque suivies d’une intervention appropriée sont bénéfiques, notamment le dépistage et le traitement de l’Ureaplasma urealyticum, du streptocoque du groupe B, du Trichomonas vaginalis et de la vaginose bactérienne n’ont pas réduit le taux de prématurité. [88] L’examen échographique de routine de la longueur du col de l’utérus peut identifier les femmes à risque de travail prématuré et des preuves provisoires suggèrent que la mesure par ultrasons de la longueur du col de l’utérus chez les femmes en travail prématuré peut aider à ajuster la prise en charge et entraîner une prolongation de la grossesse d’environ 4 jours. [102]Le dépistage de la présence de fibronectine dans les sécrétions vaginales n’est pas recommandé pour le moment chez les femmes à faible risque d’accouchement prématuré. [ citation médicale nécessaire ]
Réduire les risques existants
Les femmes sont identifiées comme présentant un risque accru d’accouchement prématuré sur la base de leurs antécédents obstétricaux ou de la présence de facteurs de risque connus. L’intervention préconceptionnelle peut être utile chez certains patients de plusieurs façons. Les patientes présentant certaines anomalies utérines peuvent subir une correction chirurgicale (c’est-à-dire l’ablation d’un septum utérin ), et celles qui ont certains problèmes médicaux peuvent être aidées en optimisant les traitements médicaux avant la conception, que ce soit pour l’asthme, le diabète, l’hypertension et autres.
Grossesses multiples
Dans les grossesses multiples , qui résultent souvent de l’utilisation de techniques de procréation assistée , le risque d’accouchement prématuré est élevé. La réduction sélective est utilisée pour réduire le nombre de fœtus à deux ou trois. [103] [104] [105]
Réduction des naissances prématurées indiquées
Un certain nombre d’agents ont été étudiés pour la prévention secondaire de l’accouchement prématuré indiqué. Des essais utilisant de l’ aspirine à faible dose , de l’huile de poisson , des vitamines C et E et du calcium pour réduire la prééclampsie ont démontré une certaine réduction des naissances prématurées uniquement lorsque de l’aspirine à faible dose était utilisée. [88] Même si des agents tels que le calcium ou les antioxydants étaient capables de réduire la prééclampsie, une diminution résultante des naissances prématurées n’a pas été observée. [88]
Réduire les naissances prématurées spontanées
Une réduction de l’activité de la mère – repos pelvien, travail limité, alitement – peut être recommandée bien qu’il n’y ait aucune preuve qu’elle soit utile avec certaines préoccupations, elle est nocive. [106] Il n’a pas été démontré que l’augmentation des soins médicaux par des visites plus fréquentes et plus d’éducation réduisait les taux de naissances prématurées. [100] L’utilisation de suppléments nutritionnels tels que les acides gras polyinsaturés oméga-3 est basée sur l’observation que les populations qui consomment beaucoup de tels agents présentent un faible risque d’accouchement prématuré, vraisemblablement car ces agents inhibent la production de cytokines pro-inflammatoires. Un essai randomisé a montré une baisse significative des taux de naissances prématurées, [107] et d’autres études sont en cours.
Antibiotiques
Bien que les antibiotiques puissent éliminer la vaginose bactérienne pendant la grossesse, cela ne semble pas modifier le risque d’accouchement prématuré. [108] Il a été suggéré que la chorioamnionite chronique n’est pas suffisamment traitée par les antibiotiques seuls (et donc ils ne peuvent pas améliorer le besoin d’accouchement prématuré dans cette condition). [88]
Progestatifs
Les progestatifs — souvent administrés sous forme de progestérone vaginale [109] ou de caproate d’hydroxyprogestérone — détendent la musculature utérine, maintiennent la longueur du col et possèdent des propriétés anti-inflammatoires; qui invoquent tous des changements physiologiques et anatomiques considérés comme bénéfiques pour réduire les naissances prématurées. Deux méta-analyses ont démontré une réduction de 40 à 55 % du risque d’accouchement prématuré chez les femmes présentant des accouchements prématurés récurrents. [110] [111]
La supplémentation en progestatif réduit également la fréquence des naissances prématurées dans les grossesses où le col de l’utérus est court. [112] Un col court est un col inférieur à 25 mm, tel que détecté lors d’une évaluation de la longueur cervicale transvaginale au milieu du trimestre. [113] Cependant, les progestatifs ne sont pas efficaces dans toutes les populations, car une étude portant sur des gestations gémellaires n’a trouvé aucun avantage. [114] Malgré des recherches approfondies liées à l’efficacité des progestatifs, des incertitudes subsistent concernant les types de progestérone et les voies d’administration. [115]
Cerclage cervical
En préparation à l’accouchement , le col de la femme se raccourcit. Le raccourcissement cervical prématuré est lié à la naissance prématurée et peut être détecté par échographie. Le cerclage cervical est une intervention chirurgicale qui place une suture autour du col de l’utérus pour empêcher son raccourcissement et son élargissement. De nombreuses études ont été réalisées pour évaluer la valeur du cerclage cervical et la procédure semble utile principalement pour les femmes ayant un col court et des antécédents d’accouchement prématuré. [112] [116] Au lieu d’un cerclage prophylactique, les femmes à risque peuvent être surveillées pendant la grossesse par échographie, et lorsqu’un raccourcissement du col de l’utérus est observé, le cerclage peut être effectué. [88]
Gestion (traitement)

 Accouchement prématuré à 32 semaines et 4 jours avec un poids de 2 000 g attaché à du matériel médical
Accouchement prématuré à 32 semaines et 4 jours avec un poids de 2 000 g attaché à du matériel médical
Les interventions tertiaires sont destinées aux femmes qui sont sur le point d’entrer en travail prématuré, ou de rompre les membranes ou de saigner avant terme. L’utilisation du test à la fibronectine et de l’échographie améliore la précision du diagnostic et réduit les diagnostics faussement positifs. Alors que les traitements pour arrêter le travail précoce où il y a une dilatation et un effacement cervicaux progressifs ne seront pas efficaces pour gagner suffisamment de temps pour permettre au fœtus de grandir et de mûrir davantage, ils peuvent différer suffisamment l’accouchement pour permettre à la mère d’être amenée dans un centre spécialisé qui est équipés et dotés en personnel pour gérer les accouchements prématurés. [117] En milieu hospitalier, les femmes sont hydratées par perfusion intraveineuse (car la déshydratation peut entraîner des contractions utérines prématurées). [118]
Si un bébé a un arrêt cardiaque à la naissance et qu’il a moins de 23 semaines ou moins de 400 g, les tentatives de réanimation ne sont pas indiquées. [119]
Stéroïdes
Les nourrissons gravement prématurés peuvent avoir des poumons sous-développés parce qu’ils ne produisent pas encore leur propre surfactant . Cela peut conduire directement au syndrome de détresse respiratoire , également appelé maladie des membranes hyalines, chez le nouveau-né. Pour essayer de réduire le risque de ce résultat, les femmes enceintes menacées d’accouchement prématuré avant 34 semaines reçoivent souvent au moins un traitement de glucocorticoïdes , un stéroïde prénatal qui traverse la barrière placentaire et stimule la production de surfactant dans les poumons du bébé. . [15] L’utilisation de stéroïdes jusqu’à 37 semaines est également recommandée par le Congrès américain des obstétriciens et gynécologues . [15]Les glucocorticoïdes typiques qui seraient administrés dans ce contexte sont la bétaméthasone ou la dexaméthasone , souvent lorsque la grossesse a atteint la viabilité à 23 semaines.
Dans les cas où une naissance prématurée est imminente, une deuxième cure de stéroïdes de “sauvetage” peut être administrée 12 à 24 heures avant la naissance prévue. Il existe encore des inquiétudes quant à l’efficacité et aux effets secondaires d’une deuxième cure de stéroïdes, mais les conséquences du SDR sont si graves qu’une deuxième cure est souvent considérée comme en valant le risque. Une revue Cochrane de 2015 soutient l’utilisation de doses répétées de corticostéroïdes prénataux pour les femmes encore à risque d’accouchement prématuré sept jours ou plus après un traitement initial. [120]
Une revue Cochrane de 2020 recommande l’utilisation d’une seule cure de corticostéroïdes prénataux pour accélérer la maturation pulmonaire fœtale chez les femmes à risque d’accouchement prématuré. Le traitement par corticoïdes anténatals réduit le risque de décès périnatal, de décès néonatal et de syndrome de détresse respiratoire et réduit probablement le risque d’HIV. [121]
Les préoccupations concernant les effets indésirables des corticostéroïdes prénataux comprennent un risque accru d’infection maternelle, des difficultés de contrôle du diabète et d’éventuels effets à long terme sur les résultats neurodéveloppementaux des nourrissons. Il y a une discussion en cours sur le moment où les stéroïdes doivent être administrés (c’est-à-dire uniquement avant ou après la naissance) et pendant combien de temps (c’est-à-dire une seule cure ou une administration répétée). Malgré ces inconnues, il existe un consensus sur le fait que les avantages d’une seule cure de glucocorticostéroïdes prénataux l’emportent largement sur les risques potentiels. [122] [123] [124]
Antibiotiques
L’administration systématique d’antibiotiques à toutes les femmes menacées de travail prématuré réduit le risque d’infection du bébé par le streptocoque du groupe B et il a été démontré qu’elle réduit les taux de mortalité associés. [125]
Lorsque les membranes se rompent prématurément, la prise en charge obstétricale recherche le développement du travail et des signes d’infection. Il a été démontré que l’administration prophylactique d’antibiotiques prolonge la grossesse et réduit la morbidité néonatale avec rupture des membranes à moins de 34 semaines. [126] En raison de préoccupations concernant l’ entérocolite nécrosante , l’amoxicilline ou l’érythromycine a été recommandée, mais pas l’amoxicilline + acide clavulanique ( co-amoxiclav ). [126]
Tocolyse
Un certain nombre de médicaments peuvent être utiles pour retarder l’accouchement, notamment : les anti-inflammatoires non stéroïdiens , les inhibiteurs calciques , les bêta-mimétiques et l’ atosiban . [127] La tocolyse retarde rarement l’accouchement au-delà de 24 à 48 heures. [128] Ce délai peut cependant être suffisant pour permettre à la femme enceinte d’être transférée dans un centre spécialisé dans la prise en charge des accouchements prématurés et d’administrer des corticostéroïdes pour réduire l’immaturité des organes néonatals. Les méta-analyses indiquent que les inhibiteurs calciques et un antagoniste de l’ocytocine peuvent retarder l’accouchement de 2 à 7 jours, et que les médicaments β2-agonistes retardent de 48 heures mais entraînent plus d’effets secondaires. [88][129] Le sulfate de magnésium ne semble pas utile pour prévenir l’accouchement prématuré. [130] Son utilisation avant l’accouchement, cependant, semble diminuer le risque de paralysie cérébrale . [131]
Mode de livraison
L’utilisation systématique de la césarienne pour l’accouchement précoce des nourrissons susceptibles d’avoir un poids de naissance très faible est controversée, [132] et une décision concernant la voie et l’heure de l’accouchement doit probablement être prise au cas par cas.
Soins néonataux

 Incubateur pour bébé prématuré
Incubateur pour bébé prématuré
Dans les pays développés, les prématurés sont généralement soignés dans une USIN. Les médecins qui se spécialisent dans les soins aux bébés très malades ou prématurés sont connus sous le nom de néonatologistes . À l’USIN, les bébés prématurés sont gardés sous des réchauffeurs radiants ou dans des incubateurs (également appelés isolettes), qui sont des berceaux enfermés dans du plastique avec un équipement de contrôle climatique conçu pour les garder au chaud et limiter leur exposition aux germes. Les soins intensifs néonatals modernes impliquent des mesures sophistiquées de la température, de la respiration, de la fonction cardiaque, de l’ oxygénation et de l’activité cérébrale . Après l’accouchement, des pellicules plastiques ou des matelas chauds sont utiles pour garder le nourrisson au chaud pendant son trajet vers l’ unité de soins intensifs néonatals(USIN). [133] Les traitements peuvent inclure des fluides et une nutrition par cathéters intraveineux , une supplémentation en oxygène , une ventilation mécanique et des médicaments. [134] Dans les pays en développement où les équipements de pointe et même l’électricité peuvent ne pas être disponibles ou fiables, des mesures simples telles que les soins kangourou (réchauffement peau à peau), l’encouragement à l’ allaitement et les mesures de base de contrôle des infections peuvent réduire considérablement la morbidité et la mortalité prématurées. Les lampes biliaires peuvent également être utilisées pour traiter la jaunisse du nouveau-né ( hyperbilirubinémie ).
L’eau peut être soigneusement fournie pour prévenir la déshydratation, mais pas tellement pour augmenter les risques d’effets secondaires. [135]
Assistance respiratoire
En termes d’assistance respiratoire, il peut y avoir peu ou pas de différence dans le risque de décès ou de maladie pulmonaire chronique entre les canules nasales à haut débit (HFNC) et la pression positive continue (CPAP) ou la ventilation nasale à pression positive intermittente (NPPV). [136] Pour les bébés extrêmement prématurés (nés avant 28 semaines de gestation), le ciblage d’une plage de saturation en oxygène plus élevée par rapport à une plage plus faible fait peu ou pas de différence globale sur le risque de décès ou d’invalidité majeure. [137] Les bébés nés avant 32 semaines ont probablement un risque plus faible de décès par dysplasie bronchopulmonaire s’ils ont une CPAP immédiatement après leur naissance, par rapport à recevoir des soins de soutien ou une ventilation assistée. [138]
Il n’y a pas suffisamment de preuves pour ou contre le placement de jumeaux stables prématurés dans le même lit ou incubateur (co-lit). [139]
La nutrition
Répondre aux besoins nutritionnels appropriés des prématurés est important pour la santé à long terme. Des soins optimaux peuvent nécessiter un équilibre entre la satisfaction des besoins nutritionnels et la prévention des complications liées à l’alimentation. Le taux de croissance idéal n’est pas connu, cependant, les prématurés ont généralement besoin d’un apport énergétique plus élevé que les bébés nés à terme. [140] La quantité de lait recommandée est souvent prescrite en fonction des besoins nutritionnels approximatifs d’un fœtus d’âge similaire qui n’est pas compromis. [141] Un tractus gastro-intestinal (tractus gastro-intestinal) immature, des conditions médicales (ou comorbidités ), un risque d’aspiration de lait et une entérocolite nécrosantepeut entraîner des difficultés à répondre à cette forte demande nutritionnelle et de nombreux prématurés ont des déficits nutritionnels qui peuvent entraîner des restrictions de croissance. [141] De plus, les très petits prématurés ne peuvent pas coordonner la succion, la déglutition et la respiration. [142] Tolérer une alimentation entérale complète (le volume prescrit de lait ou de lait maternisé) est une priorité dans les soins néonatals, car cela réduit les risques associés aux cathéters veineux , y compris l’infection, et peut réduire la durée pendant laquelle le nourrisson a besoin de soins spécialisés à l’hôpital. . [141]Différentes stratégies peuvent être utilisées pour optimiser l’alimentation des prématurés. Le type de lait/formule et de fortifiants, la voie d’administration (par voie orale, alimentation par sonde, cathéter veineux), le moment de l’alimentation, la quantité de lait, l’alimentation continue ou intermittente et la gestion des résidus gastriques sont tous pris en compte par l’équipe de soins néonatals lors de l’optimisation se soucier. Les preuves sous forme d’essais randomisés de haute qualité sont généralement assez faibles dans ce domaine, et pour cette raison, différentes unités de soins intensifs néonatals peuvent avoir des pratiques différentes, ce qui entraîne une variation assez importante dans la pratique. La prise en charge des prématurés varie également d’un pays à l’autre et dépend des ressources disponibles. [141]
Lait maternel humain et lait maternisé
L’ American Academy of Pediatrics a recommandé de nourrir les prématurés avec du lait maternel , trouvant “des effets bénéfiques significatifs à court et à long terme”, y compris des taux plus faibles d’ entérocolite nécrosante (NEC). [143] En l’absence de preuves issues d’essais contrôlés randomisés sur les effets de l’alimentation des nourrissons prématurés avec du lait maternisé par rapport au lait maternel, les données recueillies à partir d’autres types d’études suggèrent que le lait maternel est susceptible d’avoir des avantages par rapport au lait maternisé en termes de de la croissance et du développement du bébé. [144] [140] Lorsque le lait maternel de la mère n’est pas disponible, le lait maternisé est probablement meilleur que le lait maternel du donneurpour les bébés prématurés en termes de gain de poids, de croissance linéaire et de croissance de la tête, mais il peut y avoir peu ou pas de différence en termes d’incapacité neuro-développementale, de décès ou d’entérocolite nécrosante. [145]
Lait maternel humain enrichi et préparations pour prématurés/termes
Le lait maternel ou le lait maternisé à eux seuls peuvent ne pas suffire à répondre aux besoins nutritionnels de certains prématurés. L’enrichissement du lait maternel ou du lait maternisé par l’ajout de nutriments supplémentaires est une approche souvent adoptée pour l’alimentation des prématurés, dans le but de répondre à la forte demande nutritionnelle. [140] Des essais contrôlés randomisés de haute qualité sont nécessaires dans ce domaine pour déterminer l’efficacité de l’enrichissement. [146] On ne sait pas si l’enrichissement du lait maternel améliore les résultats chez les bébés prématurés, même si cela peut accélérer la croissance. [146] Compléter le lait maternel avec des protéines supplémentaires peut augmenter la croissance à court terme, mais les effets à plus long terme sur la composition corporelle, la croissance et le développement du cerveau sont incertains. [147] [148]Les préparations à haute teneur en protéines (entre 3 et 4 grammes de protéines par kilo de poids corporel) peuvent être plus efficaces que les préparations à faible teneur en protéines (moins de 3 grammes par kilo par jour) pour la prise de poids chez les nourrissons de faible poids à la naissance nourris au lait maternisé. [149] Il n’y a pas suffisamment de preuves sur l’effet sur la croissance des bébés prématurés de compléter le lait humain avec des glucides, [150] des matières grasses, [151] [152] et des acides aminés à chaîne ramifiée. [153] À l’inverse, certains éléments indiquent que les bébés prématurés qui ne peuvent pas téter peuvent mieux se porter s’ils sont nourris uniquement avec des préparations diluées par rapport à des préparations complètes, mais les preuves des essais cliniques restent incertaines. [154]
L’individualisation des nutriments et des quantités utilisés pour enrichir les aliments lactés entéraux chez les nourrissons nés avec un très faible poids à la naissance peut entraîner une meilleure prise de poids et une meilleure croissance à court terme, mais les preuves sont incertaines pour les résultats à plus long terme et pour le risque de maladie grave et de décès. [155] Cela comprend l’enrichissement ciblé (ajustement du niveau de nutriments en réponse aux résultats d’un test sur le lait maternel) et l’enrichissement ajustable (ajout d’éléments nutritifs en fonction des tests effectués sur le nourrisson). [155]
Le fortifiant multi-nutriments utilisé pour fortifier le lait maternel et le lait maternisé est traditionnellement dérivé du lait de vache . [156] Un fortifiant dérivé d’humains est disponible, cependant, les preuves issues d’essais cliniques sont incertaines et il n’est pas clair s’il existe des différences entre le fortifiant d’origine humaine et le fortifiant d’origine bovine en termes de prise de poids néonatale, d’intolérance alimentaire, d’infections. , ou le risque de décès. [156]
Calendrier des tétées
Pour les nourrissons très prématurés, la plupart des centres de soins néonatals commencent l’alimentation au lait progressivement, plutôt que de commencer immédiatement par une alimentation entérale complète, cependant, il n’est pas clair si le fait de commencer une alimentation entérale complète tôt a un effet sur le risque d’entérocolite nécrosante. [141] Dans ces cas, le nourrisson prématuré recevrait la majorité de sa nutrition et de ses liquides par voie intraveineuse . Le volume de lait est généralement augmenté progressivement au cours des semaines suivantes. [141] Des recherches sur le moment idéal de l’alimentation entérale et sur la question de savoir si le fait de retarder l’alimentation entérale ou d’introduire progressivement l’alimentation entérale est bénéfique pour améliorer la croissance des prématurés ou des nourrissons de faible poids à la naissance sont nécessaires. [141]En outre, le moment idéal des alimentations entérales pour prévenir les effets secondaires tels que l’entérocolite nécrosante ou la mortalité chez les nourrissons prématurés qui nécessitent une transfusion de concentré de globules rouges n’est pas clair. [157] Les inconvénients potentiels d’une approche plus progressive de l’alimentation des prématurés associés à moins de lait dans l’intestin et comprennent une sécrétion plus lente d’hormones dans le tractus gastro-intestinal et une motilité intestinale et une colonisation microbienne plus lente de l’intestin. [141]
En ce qui concerne le moment de commencer le lait enrichi, les nourrissons prématurés commencent souvent à prendre du lait/du lait maternisé enrichi une fois qu’ils ont reçu 100 ml/kg de leur poids corporel. D’autres spécialistes néonatals estiment que commencer à donner plus tôt du lait enrichi à un prématuré est bénéfique pour améliorer l’apport en nutriments. [158] Les risques d’intolérance alimentaire et d’entérocolite nécrosante liés à l’enrichissement précoce ou ultérieur du lait maternel ne sont pas clairs. [158] Une fois que le nourrisson est en mesure de rentrer chez lui après l’hôpital, il existe peu de preuves à l’appui de la prescription d’une préparation pour prématurés (fortifiée). [159]
Alimentation intermittente versus alimentation continue
Pour les nourrissons qui pèsent moins de 1500 grammes, l’alimentation par sonde est généralement nécessaire. [142] Le plus souvent, les spécialistes néonatals nourrissent les bébés prématurés par intermittence avec une quantité prescrite de lait sur une courte période de temps. Par exemple, une tétée peut durer de 10 à 20 minutes et être administrée toutes les 3 heures. Cette approche intermittente vise à imiter les conditions des fonctions corporelles normales impliquées dans l’alimentation et à permettre un schéma cyclique dans la libération d’hormones du tractus gastro-intestinal pour favoriser le développement du système gastro-intestinal. [142]Dans certains cas, une alimentation nasogastrique continue est parfois privilégiée. Il existe des preuves de faible à très faible certitude suggérant que les bébés de faible poids à la naissance qui reçoivent une alimentation nasogastique continue peuvent atteindre le seuil de tolérance de l’alimentation entérale complète plus tard que les bébés nourris par intermittence et il n’est pas clair si l’alimentation continue a un effet sur le gain de poids ou sur la nombre d’interruptions des tétées. [142] L’alimentation continue peut avoir peu ou pas d’effet sur la longueur de la croissance corporelle ou la circonférence de la tête et les effets de l’alimentation continue sur le risque de développer une entérocolite nécrosante ne sont pas clairs. [142]
Étant donné que les nourrissons prématurés atteints de reflux gastro-œsophagien n’ont pas de mécanisme antireflux complètement développé, il est important de décider de l’approche la plus efficace pour la nutrition. Il n’est pas clair si l’alimentation par sonde intragastrique en bolus continu est plus efficace que l’alimentation par sonde intragastrique en bolus intermittent pour l’alimentation des prématurés atteints de reflux gastro-œsophagien. [160]
Pour les nourrissons qui bénéficieraient d’une alimentation intermittente en bolus, certains nourrissons peuvent être nourris en utilisant la méthode « push feed » à l’aide d’une seringue pour pousser doucement le lait ou le lait maternisé dans l’estomac du nourrisson. D’autres peuvent être nourris à l’aide d’un système d’alimentation par gravité où la seringue est fixée directement à un tube et le lait ou la formule s’égoutte dans l’estomac du nourrisson. Les études médicales n’indiquent pas clairement quelle approche de l’alimentation intermittente en bolus est la plus efficace ou réduit les effets indésirables tels que l’apnée, la bradycardie ou les épisodes de désaturation en oxygène. [161] [162]
Alimentations à grand volume
L’alimentation entérale à volume élevé (plus de 180 ml par kg par kg) de lait maternel humain fortifié ou non fortifié ou de lait maternisé peut améliorer la prise de poids pendant l’hospitalisation du nourrisson prématuré, cependant, il n’y a pas suffisamment de preuves pour déterminer si cette approche améliore la croissance du nouveau-né et d’autres résultats cliniques, y compris la durée du séjour à l’hôpital. [140] Les risques ou les effets indésirables associés à l’alimentation entérale à volume élevé des prématurés, y compris la pneumonie par aspiration , le reflux , l’ apnée et les épisodes de désaturation soudaine en oxygène, n’ont pas été rapportés dans les essais pris en compte dans une revue systématique de 2021 . [140]
Nutrition parentérale (intraveineuse)
Pour les nourrissons prématurés nés après 34 semaines de gestation (« nourrissons peu prématurés ») qui sont gravement malades et ne tolèrent pas le lait, il existe de faibles preuves que le nourrisson peut bénéficier de l’inclusion d’acides aminés et de graisses dans la nutrition intraveineuse à un stade ultérieur. moment (72 heures ou plus à compter de l’admission à l’hôpital) par rapport au début (moins de 72 heures à compter de l’admission à l’hôpital), mais des recherches supplémentaires sont nécessaires pour comprendre le moment idéal pour commencer la nutrition intraveineuse. [163]
Résidus gastriques
Pour les nourrissons prématurés en soins intensifs néonatals sous alimentation par gavage , la surveillance du volume et de la couleur des résidus gastriques, du lait et des sécrétions gastro-intestinales qui restent dans l’estomac après un certain temps, est une pratique courante de soins. [164] Le résidu gastrique contient souvent de l’acide gastrique, des hormones, des enzymes et d’autres substances qui peuvent aider à améliorer la digestion et la mobilité du tractus gastro-intestinal. L’analyse des résidus gastriques peut aider à guider le moment des tétées. [164]Une augmentation des résidus gastriques peut indiquer une intolérance alimentaire ou peut être un signe précoce d’entérocolite nécrosante. L’augmentation des résidus gastriques peut être causée par un système gastro-intestinal sous-développé qui entraîne une vidange gastrique ou un mouvement du lait plus lent dans le tractus intestinal, une réduction des sécrétions d’hormones ou d’enzymes du tractus gastro-intestinal, un reflux duodénogastrique , une formule, des médicaments et/ou une maladie. [164] La décision clinique de jeter les résidus gastriques (par opposition à la réalimentation) est souvent individualisée en fonction de la quantité et de la qualité des résidus. [164] Certains experts suggèrent également de remplacer le lait frais ou le lait caillé et les aspirats teintés de bile, mais pas de remplacer les résidus hémorragiques. [164]Les preuves pour soutenir ou réfuter la pratique consistant à réalimenter les prématurés avec des résidus gastriques font défaut. [164]
Évaluation auditive
Le Comité mixte sur l’audition du nourrisson (JCIH) déclare que pour les nourrissons prématurés qui sont dans l’unité néonatale de soins intensifs (USIN) pendant une période prolongée, ils doivent subir une évaluation audiologique diagnostique avant leur sortie de l’hôpital. [165] Les bébés en bonne santé suivent un calendrier de référence de 1-2-3 mois où ils sont dépistés, diagnostiqués et reçoivent une intervention pour une perte auditive. Cependant, les bébés très prématurés peuvent ne pas être en mesure de passer un test auditif à l’âge d’un mois en raison de plusieurs facteurs. Une fois que le bébé est stable, une évaluation audiologique doit être effectuée. Pour les bébés prématurés à l’USIN, les tests de réponse auditive du tronc cérébral (ABR) sont recommandés. Si le nourrisson ne passe pas l’écran, il doit être référé pour une évaluation audiologique par un audiologiste. [165]Si le nourrisson prend des aminoglycosides tels que la gentamicine pendant moins de cinq jours, il doit être surveillé et suivi 6 à 7 mois après sa sortie de l’hôpital pour s’assurer qu’il n’y a pas de perte auditive tardive due au médicament. [165]
Résultats et pronostic

 Taux de survie des prématurés [166] [167] [168] [169] [170] [171]
Taux de survie des prématurés [166] [167] [168] [169] [170] [171]
Les naissances prématurées peuvent entraîner une série de problèmes, notamment la mortalité et des retards physiques et mentaux. [172] [173]
Mortalité et la morbidité
Aux États-Unis, où de nombreuses infections néonatales et autres causes de décès néonatal ont été considérablement réduites, la prématurité est la principale cause de mortalité néonatale avec 25 %. [174] Les nourrissons nés prématurément sont également plus à risque d’avoir des problèmes de santé chroniques graves ultérieurs, comme indiqué ci-dessous.
L’ âge gestationnel le plus précoce auquel le nourrisson a au moins 50 % de chances de survie est appelé la limite de viabilité . Comme les soins de l’USIN se sont améliorés au cours des 40 dernières années, la limite de viabilité a été réduite à environ 24 semaines. [175] [176] La plupart des nouveau-nés qui meurent et 40 % des nourrissons plus âgés qui meurent sont nés entre 20 et 25,9 semaines (âge gestationnel), au cours du deuxième trimestre . [20]
Comme le risque de lésions cérébrales et de retard de développement est important à ce seuil même si le nourrisson survit, il existe des controverses éthiques sur l’agressivité des soins prodigués à ces nourrissons. La limite de viabilité est également devenue un facteur dans le débat sur l’ avortement . [177]
Risques spécifiques pour le nouveau-né prématuré
Les prématurés présentent généralement des signes physiques de prématurité en proportion inverse de l’âge gestationnel. En conséquence, ils sont à risque de nombreux problèmes médicaux affectant différents systèmes d’organes.
- Les problèmes neurologiques comprennent l’ apnée du prématuré , l’ encéphalopathie hypoxique-ischémique (HIE), la rétinopathie du prématuré (ROP), [178] un trouble du développement , l’hyperammoniémie transitoire du nouveau-né , la paralysie cérébrale et l’ hémorragie intraventriculaire , cette dernière affectant 25 % des bébés nés avant terme, généralement avant 32 semaines de grossesse. [179] Les saignements cérébraux légers ne laissent généralement pas ou peu de complications durables, mais les saignements graves entraînent souvent des lésions cérébrales ou même la mort. [179] Les problèmes de développement neurologique ont été liés au manque d’ hormones thyroïdiennes maternelles, à un moment où leur propre thyroïde est incapable de répondre aux besoins postnatals. [180]
- Des complications cardiovasculaires peuvent résulter de la non-fermeture du canal artériel après la naissance : persistance du canal artériel (PDA).
- Les problèmes respiratoires sont fréquents, en particulier le syndrome de détresse respiratoire (RDS ou IRDS) (anciennement appelé maladie des membranes hyalines). Un autre problème peut être une maladie pulmonaire chronique (anciennement appelée dysplasie broncho-pulmonaire ou DBP).
- Des problèmes gastro-intestinaux et métaboliques peuvent résulter de l’hypoglycémie néonatale , des difficultés d’alimentation, du rachitisme du prématuré, de l’ hypocalcémie , de la hernie inguinale et de l’ entérocolite nécrosante (NEC).
- Les complications hématologiques comprennent l’ anémie du prématuré , la thrombocytopénie et l’ hyperbilirubinémie (jaunisse) pouvant entraîner un ictère nucléaire .
- Infection, y compris septicémie , pneumonie et infection des voies urinaires [1]
Une étude portant sur 241 enfants nés entre 22 et 25 semaines qui étaient actuellement en âge scolaire a révélé que 46 % avaient des handicaps graves ou modérés tels que la paralysie cérébrale, une perte de vision ou d’audition et des problèmes d’apprentissage. Trente-quatre pour cent étaient légèrement handicapés et 20 pour cent n’avaient aucun handicap, tandis que 12 pour cent avaient une paralysie cérébrale invalidante. [181] [182] Jusqu’à 15 prématurés sur 100 ont une perte auditive importante. [183]
Survie
La chance de survie à 22 semaines est d’environ 6 %, tandis qu’à 23 semaines, elle est de 26 %, 24 semaines 55 % et 25 semaines environ 72 % à partir de 2016. [22] Avec un traitement étendu jusqu’à 30 % de ceux qui survivent à la naissance à 22 semaines, survivre à plus long terme à partir de 2019. [184] Les chances de survie sans difficultés à long terme sont moindres. [23] Parmi ceux qui survivent après la naissance à 22 semaines, 33 % ont des handicaps graves. [184] Dans le monde développé, la survie globale est d’environ 90 %, tandis que dans les pays à faible revenu, les taux de survie sont d’environ 10 %. [185]
Certains enfants s’adapteront bien pendant l’enfance et l’adolescence, [172] bien que le handicap soit plus susceptible d’être plus proche des limites de la viabilité. Une vaste étude a suivi des enfants nés entre 22 et 25 semaines jusqu’à l’âge de 6 ans. Parmi ces enfants, 46 % avaient des handicaps modérés à graves tels que la paralysie cérébrale, une perte de vision ou d’audition et des troubles d’apprentissage, 34 % avaient des handicaps légers et 20 % n’avaient aucun handicap. Douze pour cent souffraient de paralysie cérébrale invalidante. [182]
À mesure que la survie s’est améliorée, l’orientation des interventions destinées au nouveau-né s’est déplacée pour réduire les incapacités à long terme, en particulier celles liées aux lésions cérébrales. [172] Certaines des complications liées à la prématurité peuvent n’apparaître que des années après la naissance. Une étude à long terme a démontré que les risques d’incapacités médicales et sociales s’étendent à l’âge adulte et sont plus élevés avec la diminution de l’âge gestationnel à la naissance et comprennent la paralysie cérébrale , la déficience intellectuelle , les troubles du développement psychologique, du comportement et des émotions, les déficiences visuelles et auditives, et l’épilepsie . [186]Les tests d’intelligence standard ont montré que 41% des enfants nés entre 22 et 25 semaines avaient des troubles d’apprentissage modérés ou graves par rapport aux résultats des tests d’un groupe de camarades de classe similaires nés à terme. [182] Il est également démontré que des niveaux d’éducation plus élevés étaient moins susceptibles d’être obtenus avec la diminution de l’âge gestationnel à la naissance. [186] Les personnes nées prématurément peuvent être plus susceptibles de développer une dépression à l’adolescence. [187] Certains de ces problèmes peuvent être décrits comme relevant du domaine exécutif et ont été supposés survenir en raison d’une diminution de la myélinisation des lobes frontaux . [188]Des études sur des personnes nées prématurément et étudiées plus tard avec l’imagerie cérébrale par IRM , démontrent des anomalies qualitatives de la structure cérébrale et des déficits de matière grise dans les structures du lobe temporal et du cervelet qui persistent jusqu’à l’adolescence. [189] Tout au long de leur vie, ils sont plus susceptibles d’avoir besoin de services fournis par des physiothérapeutes, des ergothérapeutes ou des orthophonistes. [172]
Malgré les problèmes neurosensoriels, mentaux et éducatifs étudiés chez les enfants d’âge scolaire et les adolescents nés extrêmement prématurés, la majorité des survivants prématurés nés au cours des premières années de soins intensifs néonatals se portent bien et mènent une vie assez normale au début de l’âge adulte. [190] Les jeunes adultes nés avant terme semblent reconnaître qu’ils ont plus de problèmes de santé que leurs pairs, mais ressentent le même degré de satisfaction quant à leur qualité de vie. [191]
Au-delà des conséquences neurodéveloppementales de la prématurité, les nourrissons nés avant terme ont un risque accru de nombreux autres problèmes de santé. Par exemple, les enfants nés prématurément ont un risque accru de développer une maladie rénale chronique . [192]
Épidémiologie

 Année de vie ajustée sur l’incapacité pour la prématurité et le faible poids à la naissance pour 100 000 habitants en 2004. [193] pas de données moins de 120 120-240 240-360 360-480 480-600 600-720 720-840 840-960 960-1080 1080-1200 1200-1500 plus de 1500
Année de vie ajustée sur l’incapacité pour la prématurité et le faible poids à la naissance pour 100 000 habitants en 2004. [193] pas de données moins de 120 120-240 240-360 360-480 480-600 600-720 720-840 840-960 960-1080 1080-1200 1200-1500 plus de 1500
La prématurité complique les naissances de nourrissons dans le monde, affectant 5% à 18% des naissances. [68] En Europe et dans de nombreux pays développés, le taux de naissances prématurées est généralement de 5 à 9 %, et aux États-Unis, il est même passé à 12 à 13 % au cours des dernières décennies. [194]
Comme le poids est plus facile à déterminer que l’âge gestationnel, l’ Organisation mondiale de la santé suit les taux de faible poids à la naissance (< 2 500 grammes), qui se sont produits dans 16,5 % des naissances dans les régions moins développées en 2000. [195] On estime qu’un tiers des ces accouchements de faible poids à la naissance sont dus à un accouchement prématuré. Le poids est généralement corrélé à l’âge gestationnel; cependant, les nourrissons peuvent avoir un poids insuffisant pour d’autres raisons qu’un accouchement prématuré. Les nouveau-nés de faible poids à la naissance (LBW) ont un poids à la naissance inférieur à 2 500 g (5 lb 8 oz) et sont pour la plupart, mais pas exclusivement, des bébés prématurés, car ils comprennent également des bébés petits pour l’âge gestationnel (SGA). La classification basée sur le poids reconnaît en outre le très faible poids à la naissance(VLBW) qui est inférieur à 1 500 g, et Poids de naissance extrêmement faible (ELBW) qui est inférieur à 1 000 g. [196] Presque tous les nouveau-nés de ces deux derniers groupes sont nés avant terme.
Environ 75% de près d’un million de décès dus à un accouchement prématuré survivraient s’ils recevaient de la chaleur, de l’allaitement, des traitements contre les infections et une assistance respiratoire. [185] Les complications des naissances prématurées ont entraîné 740 000 décès en 2013, contre 1,57 million en 1990. [21]
Société et culture
Économie
La naissance prématurée est un facteur de coût important dans les soins de santé, sans même tenir compte des dépenses de soins de longue durée pour les personnes handicapées en raison d’une naissance prématurée. Une étude de 2003 aux États-Unis a déterminé que les coûts néonatals étaient de 224 400 $ pour un nouveau-né de 500 à 700 g contre 1 000 $ à plus de 3 000 g. Les coûts augmentent de façon exponentielle avec la diminution de l’âge gestationnel et du poids. [197] Le rapport de 2007 de l’Institute of Medicine Preterm Birth [198] a révélé que les 550 000 bébés prématurés nés chaque année aux États-Unis représentent des coûts annuels d’environ 26 milliards de dollars, principalement liés aux soins dans les unités de soins intensifs néonatals, mais le véritable onglet peut les 50 milliards de dollars les plus élevés. [199]
Cas notables
James Elgin Gill (né le 20 mai 1987 à Ottawa , Ontario, Canada) était le premier bébé prématuré au monde, jusqu’à ce que ce record soit battu en 2004. Il était prématuré de 128 jours (21 semaines et 5 jours de gestation) et pesait 1 livre 6 onces (624 g). Il a survécu. [200] [201]
En 2014, Lyla Stensrud, née à San Antonio , au Texas, aux États-Unis, est devenue le plus jeune bébé prématuré au monde. Elle est née à 21 semaines 4 jours et pesait 410 grammes (moins d’une livre). Kaashif Ahmad a ressuscité le bébé après sa naissance. En novembre 2018, Lyla fréquentait l’école maternelle. Elle avait un léger retard d’élocution, mais aucun autre problème médical ou handicap connu. [202]
Amillia Taylor est également souvent citée comme le bébé le plus prématuré. [203] Elle est née le 24 octobre 2006 à Miami , Floride , États-Unis à 21 semaines et 6 jours de gestation. [204] Ce rapport a créé une certaine confusion car sa gestation a été mesurée à partir de la date de conception (par fécondation in vitro ) plutôt qu’à partir de la date de la dernière période menstruelle de sa mère, la faisant apparaître 2 semaines plus jeune que si la gestation était calculée par le plus méthode commune. [187] À la naissance, elle mesurait 9 pouces (22,9 cm) et pesait 10 onces (280 g). [203] Elle souffrait de problèmes digestifs et respiratoires , ainsi que d’une hémorragie cérébrale . Elle est sortie du Baptist Children’s Hospital le 20 février 2007. [203]
Le record du plus petit bébé prématuré à avoir survécu a été détenu pendant un temps considérable par Madeline Mann, qui est née en 1989 à 26 semaines, pesant 9,9 onces (280 g) et mesurant 9,5 pouces (241,3 mm) de long. [205] Ce record a été battu en septembre 2004 par Rumaisa Rahman, qui est née dans le même hôpital, le Loyola University Medical Center à Maywood, Illinois. [206] à 25 semaines de gestation. À la naissance, elle mesurait 8 pouces (200 mm) de long et pesait 261 grammes (9,2 oz). [207] Sa sœur jumelle était aussi un petit bébé, pesant 563 grammes (1 lb 3,9 oz) à la naissance. Pendant la grossesse, leur mère a eu une pré-éclampsie , nécessitant un accouchement par césarienne. La plus grande jumelle a quitté l’hôpital fin décembre, tandis que la plus petite y est restée jusqu’au 10 février 2005, date à laquelle son poids était passé à 1,18 kg (2,6 lb). [208] Généralement en bonne santé, les jumeaux ont dû subir une chirurgie oculaire au laser pour corriger les problèmes de vision, un phénomène courant chez les bébés prématurés.
En mai 2019, l’hôpital Sharp Mary Birch pour femmes et nouveau-nés de San Diego a annoncé qu’un bébé surnommé “Saybie” était sorti près de cinq mois après sa naissance à 23 semaines de gestation et pesait 244 grammes (8,6 oz). Saybie a été confirmé par le Dr Edward Bell de l’ Université de l’Iowa , qui tient le registre des plus petits bébés, comme étant le nouveau plus petit bébé prématuré survivant dans ce registre. [209]
Jonathon Whitehill est né à 25 semaines de gestation avec un poids de 310 grammes (11 oz). Il a été hospitalisé dans une unité de soins intensifs néonatals pendant cinq mois, puis a obtenu son congé. [210]
En 2020, au plus fort de la pandémie de COVID-19 , le bébé le plus prématuré du monde est né. [211] Le bébé, nommé Richard Hutchinson, est né aux hôpitaux et cliniques pour enfants du Minnesota à Minneapolis, Minnesota , le 5 juin 2020, à 21 semaines et 2 jours de gestation. À la naissance, il pesait 12 onces (340 g). Il est resté hospitalisé jusqu’en novembre 2020, date à laquelle il a ensuite obtenu son congé. [212]
Parmi les personnages historiques nés prématurément figurent Johannes Kepler (né en 1571 à sept mois de gestation), Isaac Newton (né en 1642, assez petit pour tenir dans une tasse d’un litre , selon sa mère), Winston Churchill (né en 1874 à sept mois mois de gestation), et Anna Pavlova (née en 1885 à sept mois de gestation). [213]
Effet de la pandémie de coronavirus
Au cours de la pandémie de COVID-19 , une baisse drastique du taux de naissances prématurées a été signalée dans de nombreux pays, allant d’une réduction de 20 % à une baisse de 90 % dans les cas les plus graves. Des études en Irlande et au Danemark ont d’abord remarqué le phénomène, et il a été confirmé ailleurs. Il n’y a pas d’explication universellement acceptée pour cette baisse en août 2020. Les hypothèses incluent un repos et un soutien supplémentaires pour les femmes enceintes qui restent à la maison, moins de pollution de l’air due aux arrêts et à la réduction des gaz d’échappement des voitures, et une probabilité réduite d’attraper d’autres maladies et virus en général en raison aux confinements. [214]
Rechercher
Les lésions cérébrales sont fréquentes chez les prématurés, allant des lésions de la substance blanche aux hémorragies intraventriculaires et cérébelleuses . [215] La neuropathologie caractéristique des prématurés a été décrite comme « l’ encéphalopathie de la prématurité ». [216] Le nombre de prématurés qui reçoivent une éducation spécialisée est doublé par rapport à la population générale. Les notes scolaires sont inférieures, tout comme les scores d’apprentissage verbal, de fonction exécutive, de compétences linguistiques et de mémoire, [217] [218] [219] [220] ainsi que les scores de QI. [218] [220] [221] [222] [223] [224] [225]Sur le plan comportemental, les adolescents nés très prématurés et/ou de très faible poids à la naissance ont des autodéclarations similaires sur la qualité de vie, l’état de santé et l’estime de soi que les témoins à terme. [226] [227] [228] [229]
Diverses études de résonance magnétique structurelle ont révélé des réductions constantes du volume du cerveau entier. [220] [221] [223] [224] [230] La longue liste de régions particulières avec des volumes plus petits par rapport aux témoins comprend de nombreuses zones corticales (temporale, frontale, pariétale, occipitale et cingulaire), les régions hippocampiques , thalamus , basales ganglions , amygdale , tronc cérébral , capsule interne , corps calleux et cervelet. La réduction du volume cérébral semble être présente dans tout le cerveau. En revanche, des volumes plus importants ont été trouvés dans certaines des mêmes zones, notamment le cortex frontal médial/antérieur, pariétal et temporal, le cervelet, le gyrus temporal moyen , le gyrus parahippocampique et le gyrus fusiforme , ainsi que des ventricules latéraux plus grands en moyenne. [231] La cause de ces incohérences est inconnue. De plus, des réductions de la surface corticale/épaisseur corticale ont été trouvées dans les lobes temporaux de manière bilatérale et dans les zones frontales et pariétales gauches. [222] [232]Un cortex plus épais a été trouvé bilatéralement dans les parties médiale inférieure et antérieure des lobes frontaux et dans les lobes occipitaux. L’âge gestationnel était positivement corrélé avec les volumes du gyri temporal et fusiforme et du cortex sensorimoteur bilatéralement, du lobule pariétal inférieur gauche , du tronc cérébral et de diverses voies de substance blanche, ainsi qu’avec des associations positives spécifiques avec le cervelet et le thalamus. Plusieurs altérations cérébrales structurelles ont été liées à des mesures de résultats cognitifs et comportementaux. Par exemple, le volume total de tissu cérébral expliquait entre 20 et 40 % des différences de QI et de résultats scolaires entre les adolescents nés extrêmement prématurés et les adolescents témoins. [223] [224]Dans une autre étude, une diminution de 25 % du quartile des valeurs de la substance blanche dans le gyrus temporal moyen était associée à une augmentation de 60 % du risque de déficience cognitive. [217] Nosarti et ses collègues ont précédemment émis l’hypothèse que les schémas de maturation dans les cerveaux prématurés étaient cohérents avec les stades liés à l’âge généralement observés chez les sujets plus jeunes. Leur étude la plus récente suggère cependant que leur trajectoire peut non seulement être retardée mais aussi fondamentalement distinctive. Étant donné que des volumes régionaux plus petits et plus grands ont été trouvés chez les individus très prématurés par rapport aux témoins. [218]
Les preuves à l’appui de l’utilisation des manipulations ostéopathiques pour apporter des avantages aux soins néonatals sont faibles. [233] [234]
Voir également
- Réseau périnatal canadien
- Parents prématurés : 26 petites façons de grandir avec votre bébé prématuré (2011), par Tami Gaines
- Journée mondiale de la prématurité
Références
- ^ un bcdef ” Travail et Naissance Préterme : Information de Condition “ . Instituts nationaux de la santé . 3 novembre 2014. Archivé de l’original le 2 avril 2015 . Récupéré le 7 mars 2015 .
- ^ un bcd e f g h i j k l Organisation mondiale de la santé (novembre 2014). “Fiche Accouchement prématuré N°363” . qui.int . Archivé de l’original le 7 mars 2015 . Récupéré le 6 mars 2015 .
- ^ un b “Quels sont les facteurs de risque pour le travail prématuré et la naissance ?” . Instituts nationaux de la santé . 3 novembre 2014. Archivé de l’original le 5 avril 2015 . Récupéré le 7 mars 2015 .
- ^ un b Saccone G, Berghella V, Sarno L, Maruotti GM, Cetin I, Greco L, Khashan AS, McCarthy F, Martinelli D, Fortunato F, Martinelli P (février 2016). “Maladie coeliaque et complications obstétricales: une revue systématique et une méta-analyse”. Journal américain d’obstétrique et de gynécologie . 214 (2): 225–234. doi : 10.1016/j.ajog.2015.09.080 . PMID 26432464 .
- ^ a b c “Quels traitements sont utilisés pour prévenir le travail et la naissance prématurés?” . Instituts nationaux de la santé . 3 novembre 2014. Archivé de l’original le 2 avril 2015 . Récupéré le 7 mars 2015 .
- ^ a b “Quels traitements peuvent réduire les risques de travail et de naissance prématurés ?” . Instituts nationaux de la santé . 11 juin 2013. Archivé de l’original le 2 avril 2015 . Récupéré le 7 mars 2015 .
- ^ un b Wang H, Naghavi M, Allen C, Barber RM, Bhutta ZA, Carter A, et al. (GBD 2015 Collaborateurs sur la mortalité et les causes de décès) (octobre 2016). “Espérance de vie mondiale, régionale et nationale, mortalité toutes causes confondues et mortalité par cause pour 249 causes de décès, 1980-2015 : une analyse systématique pour l’étude Global Burden of Disease Study 2015” . Lancette . 388 (10053): 1459–1544. doi : 10.1016/s0140-6736(16)31012-1 . PMC 5388903 . PMID 27733281 .
- ^ Brown, HK (2014). « Morbidité néonatale associée à l’accouchement prématuré tardif et précoce : les rôles de l’âge gestationnel et des déterminants biologiques de l’accouchement prématuré » . Journal international d’épidémiologie . 43 (3): 802–814. doi : 10.1093/ije/dyt251 . PMC 4052131 . PMID 24374829 .
- ^ “Nom prématuré – Définition, images, prononciation et notes d’utilisation | Dictionnaire d’Oxford Advanced Learner à” . Oxfordlearnersdictionaries.com . Récupéré le 6 mai 2022 .
- ^ “Première” .
- ^ “Quels sont les symptômes du travail prématuré?” . Instituts nationaux de la santé . 11 juin 2013. Archivé de l’original le 2 avril 2015 . Récupéré le 7 mars 2015 .
- ^ un b Korten, je; Ramsey, K; Latzin, P (janvier 2017). “La pollution de l’air pendant la grossesse et le développement pulmonaire chez l’enfant”. Examens respiratoires pédiatriques . 21 : 38–46. doi : 10.1016/j.prrv.2016.08.008 . PMID 27665510 .
- ^ “Qu’est-ce qui cause le travail et la naissance prématurés?” . Instituts nationaux de la santé . 3 novembre 2014. Archivé de l’original le 2 avril 2015 . Récupéré le 7 mars 2015 .
- ^ Sosa CG, Althabe F, Belizán JM, Bergel E (mars 2015). “Le repos au lit dans les grossesses uniques pour prévenir les naissances prématurées” . La base de données Cochrane des revues systématiques . 3 (3) : CD003581. doi : 10.1002/14651858.CD003581.pub3 . PMC 7144825 . PMID 25821121 .
- ^ un bc “la Thérapie de Corticostéroïde Anténatale pour la Maturation Fœtale “ . ACOG . Octobre 2016. Archivé de l’original le 29 septembre 2016 . Récupéré le 27 septembre 2016 .
- ^ Haram K, Mortensen JH, Morrison JC (mars 2015). « Tocolyse pour le travail prématuré aigu : est-ce que tout fonctionne ». Le Journal de médecine maternelle-fœtale et néonatale . 28 (4): 371–8. doi : 10.3109/14767058.2014.918095 . PMID 24990666 . S2CID 20078137 .
- ^ Trilla, C (2014). “Facteurs de risque maternels et complications obstétricales dans la prématurité prématurée ultérieure”. Journal européen d’obstétrique, de gynécologie et de biologie de la reproduction . 179 : 105–109. doi : 10.1016/j.ejogrb.2014.05.030 . PMID 24965989 .
- ^ Chow, Yuan Huang; Dattani, Nirupa (26 février 2009). “Estimation des statistiques de conception à l’aide des informations sur l’âge gestationnel à partir des données NHS Numbers for Babies” . Statistiques trimestrielles sur la santé . 41 (1): 21–27. doi : 10.1057/hsq.2009.5 . ISSN 2040-1574 . PMID 19320250 . S2CID 23996035 .
- ^ Mathews, TJ; Minino, AM ; Osterman, MJK; Strobino, DM ; Guyer, B. (20 décembre 2010). “Résumé annuel des statistiques de l’état civil : 2008” . Pédiatrie . 127 (1): 146-157. doi : 10.1542/peds.2010-3175 . ISSN 0031-4005 . PMC 4079290 . PMID 21173001 .
- ^ un Collège américain b d’Obstétriciens Gynécologues; Société de médecine maternelle et fœtale (octobre 2017). “Consensus de soins obstétricaux n ° 6: Naissance périviable”. Obstétrique et Gynécologie . 130 (4) : e187–e199. doi : 10.1097/AOG.0000000000002352 . PMID 28937572 .
- ^ a b GBD 2013 Collaborateurs sur la mortalité et les causes de décès (janvier 2015). “Mortalité globale, régionale et nationale spécifique à l’âge et au sexe pour 240 causes de décès, 1990-2013 : une analyse systématique pour l’étude Global Burden of Disease Study 2013” . Le Lancet . 385 (9963): 117–71. doi : 10.1016/S0140-6736(14)61682-2 . PMC 4340604 . PMID 25530442 .
- ^ un b Cloherty et le Manuel de Soins Néonatals de Stark (le 8ème rédacteur). Lippincott Williams & Wilkins. 2016. p. 161. ISBN 9781496367495.
- ^ un b Jarjour IT (février 2015). “Résultat neurodéveloppemental après extrême prématurité: une revue de la littérature”. Neurologie pédiatrique . 52 (2): 143–52. doi : 10.1016/j.pediatrneurol.2014.10.027 . PMID 25497122 .
- ^ “Naissance prématurée” . Organisation mondiale de la santé. 19 février 2018 . Récupéré le 20 mai 2020 .
- ^ Frey, Heather A.; Klebanoff, Mark A. (1er avril 2016). “L’épidémiologie, l’étiologie et les coûts de l’accouchement prématuré” . Séminaires en médecine fœtale et néonatale . 21 (2): 68–73. doi : 10.1016/j.siny.2015.12.011 . ISSN 1744-165X . PMID 26794420 .
- ^ Behrman, Richard E.; Butler, Adrienne Stith; Outcomes, Comité de l’Institute of Medicine (États-Unis) sur la compréhension des naissances prématurées et l’assurance d’une bonne santé (2007). Voies biologiques menant à une naissance prématurée . Presse des académies nationales (États-Unis).
- ^ Davey MA, Watson L, Rayner JA, Rowlands S (octobre 2015). “Systèmes de notation des risques pour prédire les naissances prématurées dans le but de réduire les effets indésirables associés” . La base de données Cochrane des revues systématiques . 2015 (10) : CD004902. doi : 10.1002/14651858.CD004902.pub5 . PMC 7388653 . PMID 26490698 .
- ^ a b Sauf indication contraire dans les encadrés, la référence est : Van Os, M. ; Van Der Ven, J.; Kazemier, B.; Haak, M.; Pajkrt, E.; Mol, BW; En ligneDe Groot, C. (2013). “Individualiser le risque d’accouchement prématuré: un aperçu de la littérature”. Examen d’expert de l’obstétrique et de la gynécologie . 8 (5): 435–442. doi : 10.1586/17474108.2013.825481 . S2CID 8036202 .
- ^ un b Vintzileos, Anthony M; Ananth, Candé V; Smulian, John C; Scorza, William E; Knuppel, Robert A (novembre 2002). “L’impact des soins prénatals aux États-Unis sur les naissances prématurées en présence et en l’absence de conditions prénatales à haut risque” . Journal américain d’obstétrique et de gynécologie . 187 (5): 1254–1257. doi : 10.1067/mob.2002.127140 . PMID 12439515 . Récupéré le 31 mars 2022 .
- ^ un bc Tersigni C , Castellani R, de Waure C, Fattorossi A, De Spirito M, Gasbarrini A, Scambia G, Di Simone N (2014). “Maladie coeliaque et troubles de la reproduction : méta-analyse des associations épidémiologiques et des mécanismes pathogènes potentiels” . Mise à jour sur la reproduction humaine . 20 (4): 582–93. doi : 10.1093/humupd/dmu007 . PMID 24619876 .
- ^ “Fiche d’information sur la naissance prématurée” (PDF) . Archivé (PDF) de l’original le 8 août 2014 . Récupéré le 8 août 2014 .
- ^ un bc Shah PS, Balkhair T, Ohlsson A, Beyene J, Scott F, Frick C (février 2011). “Intention de devenir enceinte et faible poids à la naissance et naissance prématurée: une revue systématique”. Revue de santé maternelle et infantile . 15 (2): 205–216. doi : 10.1007/s10995-009-0546-2 . PMID 20012348 . S2CID 20441901 .
- ^ un b Raatikainen K, Heiskanen N, Heinonen S (octobre 2005). “Le mariage protège toujours la grossesse” . BJOG . 112 (10): 1411–6. doi : 10.1111/j.1471-0528.2005.00667.x . PMID 16167946 . S2CID 13193685 .
- ^ un bcdefgh Goldenberg RL , Culhane JF , Iams JD , Romero R (janvier 2008). « Épidémiologie et causes de naissance prématurée » . Lancette . 371 (9606): 75–84. doi : 10.1016/S0140-6736(08)60074-4 . PMC 7134569 . PMID 18177778 .
- ^ Merck. “Facteurs de risque présents avant la grossesse” . Édition Familiale du Manuel Merck . Merck Sharp & Dohme. Archivé de l’original le 17 août 2010.
- ^ Hendler I, Goldenberg RL, Mercer BM, Iams JD, Meis PJ, Moawad AH, MacPherson CA, Caritis SN, Miodovnik M, Menard KM, Thurnau GR, Sorokin Y (mars 2005). “L’étude de prédiction avant terme : association entre l’indice de masse corporelle maternel et l’accouchement prématuré spontané et indiqué” . Journal américain d’obstétrique et de gynécologie . 192 (3): 882–6. doi : 10.1016/j.ajog.2004.09.021 . PMID 15746686 .
- ^ Smith GC, Pell JP, Dobbie R (août 2003). “Intervalle de grossesse et risque d’accouchement prématuré et de décès néonatal : étude de cohorte rétrospective” . BMJ . 327 (7410): 313–0. doi : 10.1136/bmj.327.7410.313 . PMC 169644 . PMID 12907483 .
- ^ “Le soin des femmes demandant un avortement provoqué” (PDF) . Ligne directrice clinique fondée sur des données probantes n° 7 . Collège royal des obstétriciens et gynécologues . Novembre 2011. pp. 44, 45. Archivé de l’original (PDF) le 29 mai 2012 . Récupéré le 31 mai 2013 .
- ^ Virk J, Zhang J, Olsen J (août 2007). “L’avortement médicamenteux et le risque d’issues défavorables ultérieures de la grossesse”. Le New England Journal of Medicine . 357 (7) : 648–653. doi : 10.1056/NEJMoa070445 . PMID 17699814 . S2CID 14975701 .
- ^ Barreca, Alan; Schaller, Jessamyn (2020). “L’impact des températures ambiantes élevées sur le moment de l’accouchement et les durées de gestation”. Nature Changement climatique . 10 : 77–82. doi : 10.1038/s41558-019-0632-4 . ISSN 1758-6798 . S2CID 208538820 .
- ^ un b Bhattacharya S, Raja EA, Mirazo ER, Campbell DM, Lee AJ, Norman JE, Bhattacharya S (juin 2010). “Prédisposition héréditaire à l’accouchement prématuré spontané”. Obstétrique et Gynécologie . 115 (6) : 1125–1133. doi : 10.1097/AOG.0b013e3181dffcdb . manche : 2164/2233 . PMID 20502281 . S2CID 10113798 .
- Récapitulatif dans : “Le risque de naissance prématurée est génétique, soupçonnent les chercheurs” . Nouvelles de la BBC . 25 mai 2010.
- ^ Tsur A, Mayo JA, Wong RJ, Shaw GM, Stevenson DK , Gould JB (octobre 2017). ” “Le paradoxe de l’obésité” : un réexamen de l’obésité et du risque d’accouchement prématuré”. Journal of Perinatology . 37 (10) : 1088–1092. doi : 10.1038 /jp.2017.104 . PMID 28749482. S2CID 25566593 .
- ^ un b Pinborg A, Wennerholm UB, Romundstad LB, Loft A, Aittomaki K, Söderström-Anttila V, Nygren KG, Hazekamp J, Bergh C (2012). “Pourquoi les singletons conçus après la technologie de procréation assistée ont-ils des résultats périnatals indésirables ? Examen systématique et méta-analyse” . Mise à jour sur la reproduction humaine . 19 (2): 87–104. doi : 10.1093/humupd/dms044 . PMID 23154145 .
- ^ un Braveman b , Paula; Merde, Katherine ; Egerter, Susan; Dominguez, Tyan Parker; Rinki, Christine; Marchi, Kristen S.; Curtis, Michael (11 octobre 2017). Ryckman, Kelli K. (éd.). “Inquiétude à propos de la discrimination raciale : une pièce manquante du puzzle des disparités entre les Noirs et les Blancs dans les naissances prématurées ?” . PLOS ONE . 12 (10) : e0186151. Bibcode : 2017PLoSO..1286151B . doi : 10.1371/journal.pone.0186151 . ISSN 1932-6203 . PMC 5636124 . PMID 29020025 .
- ^ un b “La naissance prématurée par les femmes philippines liées au changement mutationnel génétique” . Archivé de l’original le 11 août 2014 . Récupéré le 8 août 2014 .
- ^ “Smart Parenting: L’autorité parentale philippine” . Archivé de l’original le 14 août 2014 . Récupéré le 9 août 2014 .
- ^ Luo ZC, Wilkins R, Kramer MS (juin 2004). “Disparités dans les issues de grossesse selon l’état matrimonial et de cohabitation”. Obstétrique et Gynécologie . 103 (6): 1300–7. doi : 10.1097/01.AOG.0000128070.44805.1f . PMID 15172868 . S2CID 43892340 .
- ^ Currie, Janet (octobre 2009). “Congestion du trafic et santé infantile: preuves d’E-ZPass” (PDF) . Bureau national de recherche économique .
- ^ Chung, Emily (30 octobre 2019). “Une pollution atmosphérique nocive” nettement trop élevée pour le public “à proximité des routes de la ville, selon une étude” . Nouvelles de Radio-Canada . Récupéré le 2 novembre 2019 .
- ^ a b Goldenberg RL, Iams JD, Mercer BM, Meis PJ, Moawad AH, Copper RL, Das A, Thom E, Johnson F, McNellis D, Miodovnik M, Van Dorsten JP, Caritis SN, Thurnau GR, Bottoms SF (février 1998). “L’étude de prédiction des prématurés : la valeur des nouveaux facteurs de risque par rapport aux facteurs de risque standard pour prédire les naissances prématurées précoces et spontanées. Réseau NICHD MFMU” . Journal américain de santé publique . 88 (2): 233–8. doi : 10.2105/AJPH.88.2.233 . PMC 1508185 . PMID 9491013 .
- ^ Bánhidy F, Acs N, Puhó EH, Czeizel AE (2007). “Complications de la grossesse et issues de la naissance des femmes enceintes souffrant d’infections des voies urinaires et de traitements médicamenteux associés”. Journal scandinave des maladies infectieuses . 39 (5) : 390–7. doi : 10.1080/00365540601087566 . PMID 17464860 . S2CID 5159387 .
- ^ Rosenberg TJ, Garbers S, Lipkind H, Chiasson MA (septembre 2005). “L’obésité et le diabète maternels comme facteurs de risque d’issues défavorables de la grossesse : différences entre 4 groupes raciaux/ethniques” . Journal américain de santé publique . 95 (9) : 1545–1551. doi : 10.2105/AJPH.2005.065680 . PMC 1449396 . PMID 16118366 .
- ^ À MS, Skentou CA, Royston P, Yu CK, Nicolaides KH (avril 2006). “Prédiction du risque spécifique au patient d’accouchement prématuré précoce à l’aide des antécédents maternels et de la mesure échographique de la longueur cervicale : une étude prospective basée sur la population” . L’échographie en obstétrique-gynécologie . 27 (4) : 362–7. doi : 10.1002/uog.2773 . PMID 16565989 . S2CID 24970386 .
- ^ Fonseca EB, Celik E, Parra M, Singh M, Nicolaides KH (août 2007). “La progestérone et le risque d’accouchement prématuré chez les femmes avec un col court”. Le New England Journal of Medicine . 357 (5) : 462–9. doi : 10.1056/NEJMoa067815 . PMID 17671254 . S2CID 14884358 .
- ^ Romero R (octobre 2007). “Prévention de l’accouchement prématuré spontané : le rôle de la longueur cervicale échographique dans l’identification des patientes susceptibles de bénéficier d’un traitement à la progestérone” . L’échographie en obstétrique-gynécologie . 30 (5): 675–86. doi : 10.1002/uog.5174 . PMID 17899585 . S2CID 46366053 .
- ^ Krupa FG, Faltin D, Cecatti JG, Surita FG, Souza JP (juillet 2006). “Prédicteurs de naissance prématurée”. Journal international de gynécologie et d’obstétrique . 94 (1): 5–11. doi : 10.1016/j.ijgo.2006.03.022 . PMID 16730012 . S2CID 41368575 .
- ^ Dole N, Savitz DA, Hertz-Picciotto I, Siega-Riz AM, McMahon MJ, Buekens P (janvier 2003). « Stress maternel et naissance prématurée » . Journal américain d’épidémiologie . 157 (1): 14-24. doi : 10.1093/aje/kwf176 . PMID 12505886 . S2CID 44325654 . Archivé de l’original le 8 octobre 2007.
- ^ Parazzini F, Chatenoud L, Surace M, Tozzi L, Salerio B, Bettoni G, Benzi G (octobre 2003). “Consommation modérée d’alcool et risque d’accouchement prématuré” . Journal européen de nutrition clinique . 57 (10): 1345–9. doi : 10.1038/sj.ejcn.1601690 . PMID 14506499 . S2CID 27688375 .
- ^ Dolan SM, Gross SJ, Merkatz IR, Faber V, Sullivan LM, Malone FD, Porter TF, Nyberg DA, Comstock CH, Hankins GD, Eddleman K, Dugoff L, Craigo SD, Timor-Tritsch I, Carr SR, Wolfe HM , Bianchi DW, D’Alton ME (août 2007). “La contribution des malformations congénitales à la naissance prématurée et au faible poids à la naissance”. Obstétrique et Gynécologie . 110 (2 Pt 1): 318–24. doi : 10.1097/01.AOG.0000275264.78506.63 . PMID 17666606 . S2CID 32544532 .
- ^ The Lancet 28. März 2014 : Effet de la législation antitabac sur la santé périnatale et infantile : une revue systématique et une méta-analyse . Cette étude est enregistrée auprès de PROSPERO, numéro CRD42013003522
- ^ van den Boogaard E, Vissenberg R, Land JA, van Wely M, van der Post JA, Goddijn M, Bisschop PH (2011). “Signification du dysfonctionnement thyroïdien (sub)clinique et de l’auto-immunité thyroïdienne avant la conception et en début de grossesse : une revue systématique” . Mise à jour sur la reproduction humaine . 17 (5) : 605–619. doi : 10.1093/humupd/dmr024 . PMID 21622978 .
- ^ Garçon A, Salihu HM (2004). “La violence du partenaire intime et les résultats de la naissance: une revue systématique”. Int J Fertil Womens Med . 49 (4): 159–64. PMID 15481481 .
- ^ Ugboma HA, Akani CI (2004). “Massage abdominal : une autre cause de mortalité maternelle”. Journal nigérian de médecine . 13 (3): 259–262. PMID 15532228 .
- ^ Field T, Deeds O, Diego M, Hernandez-Reif M, Gauler A, Sullivan S, Wilson D, Nearing G (octobre 2009). “Avantages de combiner la massothérapie avec la psychothérapie interpersonnelle de groupe chez les femmes déprimées avant la naissance” . Journal des thérapies corporelles et du mouvement . 13 (4): 297–303. doi : 10.1016/j.jbmt.2008.10.002 . PMC 2785018 . PMID 19761951 .
- ^ Lis R, Rowhani-Rahbar A, Manhart LE (août 2015). “Infection à Mycoplasma genitalium et maladie de l’appareil reproducteur féminin : une méta-analyse” . Maladies infectieuses cliniques . 61 (3): 418–26. doi : 10.1093/cid/civ312 . PMID 25900174 .
- ^ Schendel DE (2001). “Infection pendant la grossesse et la paralysie cérébrale”. Journal de l’American Medical Women’s Association . 56 (3) : 105–8. PMID 11506145 .
- ^ Donders G, Bellen G, Rezeberga D (2011). « Vaginite aérobie pendant la grossesse » . BJOG . 118 (10): 1163–1170. doi : 10.1111/j.1471-0528.2011.03020.x . PMID 21668769 . S2CID 7789770 .
- ^ un b Roberts CL, Algert CS, Rickard KL, Morris JM (mars 2015). “Traitement de la candidose vaginale pour la prévention de l’accouchement prématuré : une revue systématique et une méta-analyse” . Examens systématiques . 4 (1): 31. doi : 10.1186/s13643-015-0018-2 . PMC 4373465 . PMID 25874659 .
- ^ Thinkhamrop J, Hofmeyr GJ, Adetoro O, Lumbiganon P, Ota E (juin 2015). Thinkhamrop J (éd.). “Prophylaxie antibiotique au cours des deuxième et troisième trimestres pour réduire les résultats indésirables de la grossesse et la morbidité” . La base de données Cochrane des revues systématiques . 6 (6) : CD002250. doi : 10.1002/14651858.CD002250.pub3 . PMC 7154219 . PMID 26092137 .
- ^ un b Smaill, Fiona M.; Vazquez, Juan C. (25 novembre 2019). “Antibiotiques pour la bactériurie asymptomatique pendant la grossesse” . La base de données Cochrane des revues systématiques . 2019 (11). doi : 10.1002/14651858.CD000490.pub4 . ISSN 1469-493X . PMC 6953361 . PMID 31765489 .
- ^ Widmer M, Lopez I, Gülmezoglu AM, Mignini L, Roganti A (novembre 2015). “Durée du traitement de la bactériurie asymptomatique pendant la grossesse” . La base de données Cochrane des revues systématiques . 2015 (11) : CD000491. doi : 10.1002/14651858.CD000491.pub3 . PMC 7043273 . PMID 26560337 .
- ^ a b Sangkomkamhang US, Lumbiganon P, Prasertcharoensuk W, Laopaiboon M (février 2015). “Programmes prénatals de dépistage et de traitement des infections des voies génitales inférieures pour prévenir l’accouchement prématuré” . La base de données Cochrane des revues systématiques . 2015 (2) : CD006178. doi : 10.1002/14651858.CD006178.pub3 . PMC 8498019 . PMID 25922860 .
- ^ Jeffcoat MK, Geurs NC, Reddy MS, Cliver SP, Goldenberg RL, Hauth JC (juillet 2001). “Infection parodontale et naissance prématurée: résultats d’une étude prospective”. Journal de l’Association dentaire américaine . 132 (7): 875–80. doi : 10.14219/jada.archive.2001.0299 . PMID 11480640 .
- ^ “Grossesse et santé bucco-dentaire – United Concordia Dental” . Archivé de l’original le 20 janvier 2015 . Récupéré le 19 janvier 2015 .
- ^ Kistka ZA, DeFranco EA, Ligthart L, Willemsen G, Plunkett J, Muglia LJ, Boomsma DI (juillet 2008). “Héritabilité du moment de la parturition: une analyse étendue de conception de jumeaux” . Journal américain d’obstétrique et de gynécologie . 199 (1) : 43.e1–5. doi : 10.1016/j.ajog.2007.12.014 . PMID 18295169 .
- ^ Zhang G, Feenstra B, Bacelis J, Liu X, Muglia LM, Juodakis J, et al. (septembre 2017). « Associations génétiques avec la durée de gestation et la naissance prématurée spontanée » . Le New England Journal of Medicine . 377 (12): 1156–1167. doi : 10.1056/NEJMoa1612665 . PMC 5561422 . PMID 28877031 .
- ^ Quadrado da Rosa, Cristiane; Silva da Silveira, Denise; Soares Dias da Costa, Juvénal (octobre 2014). “Facteurs associés au manque de soins prénataux dans une grande commune” . Revista de Saude Publica . 46 (6): 977–984. doi : 10.1590/S0034-8910.2014048005283 . PMC 4285828 . PMID 26039401 .
- ^ Lee SE, Park JS, Norwitz ER, Kim KW, Park HS, Jun JK (mars 2007). “Mesure de l’alpha-microglobuline-1 placentaire dans les pertes cervico-vaginales pour diagnostiquer la rupture des membranes”. Obstétrique et Gynécologie . 109 (3): 634–640. doi : 10.1097/01.AOG.0000252706.46734.0a . PMID 17329514 . S2CID 20732037 .
- ^ Lee SM, Lee J, Seong HS, Lee SE, Park JS, Romero R, Yoon BH (avril 2009). “La signification clinique d’un test Amnisure positif chez les femmes en travail à terme avec des membranes intactes” . Le Journal de médecine maternelle-fœtale et néonatale . 22 (4): 305–310. doi : 10.1080/14767050902801694 . PMC 2744034 . PMID 19350444 .
- ^ Lee SM, Yoon BH, Parc CW, Kim SM, Parc JW (2011). “Inflammation intra-amniotique chez les patients avec un test Amnisure positif dans le travail prématuré et les membranes intactes”. Suis J Obstet Gynecol . 204 (1) : S209. doi : 10.1016/j.ajog.2010.10.543 .
- ^ Lee SM, Romero R, Park JW, Kim SM, Park CW, Korzeniewski SJ, Chaiworapongsa T, Yoon BH (septembre 2012). “La signification clinique d’un test Amnisure positif chez les femmes en travail prématuré et aux membranes intactes” . Le Journal de médecine maternelle-fœtale et néonatale . 25 (9) : 1690–8. doi : 10.3109/14767058.2012.657279 . PMC 3422421 . PMID 22280400 .
- ^ Sukchaya K, Phupong V (août 2013). “Une étude comparative du taux positif de test placentaire α-microglobuline-1 chez les femmes enceintes prématurées avec et sans contraction utérine”. Journal d’obstétrique et de gynécologie . 33 (6): 566–8. doi : 10.3109/01443615.2013.807786 . PMID 23919851 . S2CID 20265539 .
- ^ Nikolova T, Bayev O, Nikolova N, Di Renzo GC (2014). “Évaluation d’un nouveau test placentaire alpha microglobuline-1 (PAMG-1) pour prédire l’accouchement prématuré spontané”. J Perinat Med . 42 (4) : 473–7. doi : 10.1515/jpm-2013-0234 . PMID 24334429 . S2CID 6547430 .
- ^ Nikolova T, Bayev O, Nikolova N, Di Renzo GC. Comparaison d’un nouveau test pour l’alpha microglobuline-1 placentaire avec la fibronectine fœtale et la mesure de la longueur cervicale pour la prédiction de l’accouchement prématuré spontané imminent chez les patients présentant une menace de travail prématuré. J Perinat Med. 6 janvier 2015.
- ^ Lu GC, Goldenberg RL, Cliver SP, Kreaden US, Andrews WW (février 2001). “Niveaux de fibronectine fœtale vaginale et naissance prématurée spontanée chez les femmes symptomatiques”. Obstétrique et Gynécologie . 97 (2) : 225–8. doi : 10.1016/S0029-7844(00)01130-3 . PMID 11165586 . S2CID 34818112 .
- ^ Incompétence cervicale Archivé le 7 mars 2014 à la Wayback Machine de Radiopaedia . Auteurs : Dr Praveen Jha et Dr Laughlin Dawes et al. Récupéré en février 2014
- ^ Steer P (mars 2005). “L’épidémiologie du travail prématuré” . BJOG . 112 Suppl 1 (Suppl 1) : 1–3. doi : 10.1111/j.1471-0528.2005.00575.x . PMID 15715585 . S2CID 33738952 .
- ^ un bcdefghijklm Iams JD , Romero R , Culhane JF , Goldenberg RL (janvier 2008) . “Interventions primaires, secondaires et tertiaires pour réduire la morbidité et la mortalité des naissances prématurées”. Lancette . 371 (9607): 164–75. doi : 10.1016/S0140-6736(08)60108-7 . PMID 18191687 . S2CID 8204299 .
- ^ Été JV, Nurmatov UB, Cox B, Nawrot TS, van Schayck CP, Sheikh A (mai 2014). “Effet de la législation antitabac sur la santé périnatale et infantile: une revue systématique et une méta-analyse”. Lancette . 383 (9928): 1549–60. doi : 10.1016/S0140-6736(14)60082-9 . PMID 24680633 . S2CID 8532979 .
- ^ Saurel-Cubizolles MJ, Zeitlin J, Lelong N, Papiernik E, Di Renzo GC, Bréart G (mai 2004). « Emploi, conditions de travail et prématurité : résultats de l’enquête cas-témoins Europop » . Journal d’épidémiologie et de santé communautaire . 58 (5): 395–401. doi : 10.1136/jech.2003.008029 . PMC 1732750 . PMID 15082738 .
- ^ D’autres complications incluent :
- Ictère du prématuré
- Communications interauriculaires couramment observées chez les bébés atteints de dysplasie bronchopulmonaire en raison de la fragilité de leurs poumons.
- RGO Reflux gastro-oesophagien
- Persistance du canal artériel
- Saisies
- Système gastro-intestinal immature, donc l’alimentation à partir d’un tube (NG) ou d’un tube nasogastrique peut aider à faciliter l’alimentation sur le ventre des bébés. Aussi le leur [ clarification nécessaire ]L’alimentation TPN ou nutrition parentérale totale est composée de lipides, de calories, de bonnes graisses de calcium, de sulfate de magnésium et d’autres vitamines, y compris B et C. Les néonatalogistes travaillent avec la famille dans son ensemble plutôt qu’avec le nouveau-né ou le bébé dont les systèmes sont immatures à réellement avaler de la nourriture afin que les bébés entre 23 et 28 semaines soient nourris par une sonde gastrique néonatale du nez du bébé à l’estomac. Chez certains nouveau-nés, il existe des handicaps dus à diverses conditions du bébé, cela dépend de l’âge gestationnel auquel les bébés ont accouché. uHabituellement, les femmes atteintes de prééclampsie suffisamment grave accouchent plus tôt que la normale et ces mères s’inquiètent beaucoup à cause de toutes leurs rumeurs sur les USIN et les bébés ont besoin de fauteuils roulants, de lunettes et ont également besoin de médicaments pour les convulsions et le TDA/TDAH, le trouble de la personnalité limite, les troubles anxieux.
Pompeii LA, Savitz DA, Evenson KR, Rogers B, McMahon M (décembre 2005). “L’effort physique au travail et le risque d’accouchement prématuré et de naissance petit pour l’âge gestationnel”. Obstétrique et Gynécologie . 106 (6): 1279–1288. doi : 10.1097/01.AOG.0000189080.76998.f8 . PMID 16319253 . S2CID 19518460 .
- ^ Li, Bingbing; Zhang, Xiaoli; Peng, Xirui ; Zhang, Shan; Wang, Xiaoyang; Zhu, Changlian (2019). “Acide folique et risque de naissance prématurée : une méta-analyse” . Frontières en neurosciences . 13 : 1284. doi : 10.3389/fnins.2019.01284 . ISSN 1662-4548 . PMC 6892975 . PMID 31849592 .
- ^ Lamont RF, Jaggat AN (mars 2007). “Thérapies médicamenteuses émergentes pour prévenir le travail prématuré spontané et l’accouchement prématuré”. Avis d’expert sur les médicaments expérimentaux . 16 (3): 337–345. doi : 10.1517/13543784.16.3.337 . PMID 17302528 . S2CID 11591970 .
- ^ “Prédiction et prévention de la naissance prématurée spontanée: résumé du bulletin de pratique ACOG, numéro 234” . Obstétrique & Gynécologie . 138 (2): 320–323. Août 2021. doi : 10.1097/AOG.0000000000004480 . ISSN 0029-7844 . PMID 34293768 . S2CID 236200411 .
- ^ Hofmeyr GJ, Lawrie TA, Atallah ÁN, Torloni MR (octobre 2018). “Supplémentation en calcium pendant la grossesse pour prévenir les troubles hypertensifs et les problèmes associés” . La base de données Cochrane des revues systématiques . 2018 (10) : CD001059. doi : 10.1002/14651858.CD001059.pub5 . PMC 6517256 . PMID 30277579 .
- ^ OMS (2013). Ligne directrice : Supplémentation en calcium chez les femmes enceintes . Genève : Organisation mondiale de la santé.
- ^ Rumbold AR, Crowther CA, Haslam RR, Dekker GA, Robinson JS (avril 2006). “Les vitamines C et E et les risques de prééclampsie et de complications périnatales” (PDF) . Le New England Journal of Medicine . 354 (17): 1796–806. doi : 10.1056/NEJMoa054186 . manche : 2440/23161 . PMID 16641396 .
- ^ Avşar, Tuba Saygin; McLeod, Hugh; Jackson, Louise (26 mars 2021). « Résultats pour la santé du tabagisme pendant la grossesse et la période post-partum : un examen général » . BMC Grossesse et Accouchement . 21 (1): 254. doi : 10.1186/s12884-021-03729-1 . ISSN 1471-2393 . PMC 7995767 . PMID 33771100 .
- ^ un b Urquhart C, Currell R, Harlow F, Callow L (février 2017). “Surveillance utérine à domicile pour détecter le travail prématuré” . La base de données Cochrane des revues systématiques . 2017 (2) : CD006172. doi : 10.1002/14651858.CD006172.pub4 . PMC 6464057 . PMID 28205207 .
- ^ un b Est, CE; Biro, MA; Fredericks, S; Lau, R (1er avril 2019). “Soutien pendant la grossesse pour les femmes à risque accru de bébés de faible poids à la naissance” . La base de données Cochrane des revues systématiques . 2019 (4) : CD000198. doi : 10.1002/14651858.CD000198.pub3 . PMC 6443020 . PMID 30933309 .
- ^ Romero R, Oyarzun E, Mazor M, Sirtori M, Hobbins JC, Bracken M (avril 1989). “Méta-analyse de la relation entre la bactériurie asymptomatique et l’accouchement prématuré / faible poids à la naissance”. Obstétrique et Gynécologie . 73 (4): 576–82. PMID 2927852 .
- ^ Berghella, V; Saccone, G (25 septembre 2019). “Évaluation cervicale par échographie pour prévenir l’accouchement prématuré” . La base de données Cochrane des revues systématiques . 2019 (9) : CD007235. doi : 10.1002/14651858.CD007235.pub4 . PMC 6760928 . PMID 31553800 .
- ^ “Opinion Numéro 719: Réduction de la grossesse multifœtale” . Comité d’éthique de l’American College of Obstetricians and Gynecologists. Septembre 2017.
- ^ Zipori Y, Haas J, Berger H, Barzilay E (septembre 2017). “Réduction de la grossesse multifœtale des triplés en jumeaux par rapport aux triplés non réduits : une méta-analyse” . Biomédecine reproductive en ligne . 35 (3): 296–304. doi : 10.1016/j.rbmo.2017.05.012 . PMID 28625760 .
- ^ Evans MI, Andriole S, Britt DW (2014). « Réduction fœtale : 25 ans d’expérience » . Diagnostic et thérapie fœtale . 35 (2): 69–82. doi : 10.1159/000357974 . PMID 24525884 .
- ^ McCall CA, Grimes DA, Lyerly AD (juin 2013). ” Repos au lit “thérapeutique” pendant la grossesse : contraire à l’éthique et non étayé par des données”. Obstétrique et gynécologie . 121 (6) : 1305–8. doi contraire à et non étayé par des données ”
- ^ Olsen SF, Secher NJ, Tabor A, Weber T, Walker JJ, Gluud C (mars 2000). “Essais cliniques randomisés de supplémentation en huile de poisson dans les grossesses à haut risque. Équipe d’essais d’huile de poisson pendant la grossesse (FOTIP)” . BJOG . 107 (3): 382–395. doi : 10.1111/j.1471-0528.2000.tb13235.x . PMID 10740336 . S2CID 30837582 .
- ^ Brocklehurst P, Gordon A, Heatley E, Milan SJ (janvier 2013). “Antibiotiques pour traiter la vaginose bactérienne pendant la grossesse” . La base de données Cochrane des revues systématiques . 1 (1) : CD000262. doi : 10.1002/14651858.CD000262.pub4 . PMC 4164464 . PMID 23440777 .
- ^ “Progestérone : utilisation au cours des deuxième et troisième trimestres de la grossesse pour la prévention de l’accouchement prématuré” (PDF) . Le Collège royal australien et néo-zélandais des obstétriciens et gynécologues . juillet 2017 . Récupéré le 29 janvier 2021 .
- ^ Dodd JM, Jones L, Flenady V, Cincotta R, Crowther CA (juillet 2013). “L’administration prénatale de progestérone pour prévenir l’accouchement prématuré chez les femmes considérées comme à risque d’accouchement prématuré”. La base de données Cochrane des revues systématiques . 7 (7) : CD004947. doi : 10.1002/14651858.CD004947.pub3 . PMID 23903965 . S2CID 43862120 .
- ^ Mackenzie R, Walker M, Armson A, Hannah ME (mai 2006). “Progestérone pour la prévention de l’accouchement prématuré chez les femmes à risque accru: une revue systématique et une méta-analyse d’essais contrôlés randomisés”. Journal américain d’obstétrique et de gynécologie . 194 (5) : 1234–1242. doi : 10.1016/j.ajog.2005.06.049 . PMID 16647905 .
- ^ un b Iams JD (janvier 2014). “Pratique clinique. Prévention de l’accouchement prématuré”. Le New England Journal of Medicine . 370 (3): 254–261. doi : 10.1056/NEJMcp1103640 . PMID 24428470 . S2CID 29480873 .
- ^ Romero, R.; Nicolaïdes, KH; Conde‐Agudelo, A.; O’Brien, JM; Cetingoz, E.; Da Fonseca, E.; Creasy, GW; Hassan, SS (19 juillet 2016). “La progestérone vaginale diminue la naissance prématurée ≤ 34 semaines de gestation chez les femmes ayant une grossesse unique et un col court : une méta‐analyse mise à jour comprenant des données de l’étude OPPTIMUM” . L’échographie en obstétrique-gynécologie . 48 (3): 308–317. doi : 10.1002/uog.15953 . ISSN 0960-7692 . PMC 5053235 . PMID 27444208 .
- ^ Caritis S, Rouse D (2006). “Un essai contrôlé randomisé de caproate de 17-hydroxyprogestérone (17-OHPC) pour la prévention de l’accouchement prématuré chez les jumeaux” . Journal américain d’obstétrique et de gynécologie . 195 (6) : S2. doi : 10.1016/j.ajog.2006.10.003 .
- ^ Stewart, Lesley A.; Simmonds, Marc; Duley, Lélia; Dietz, Kristina Charlotte; Harden, Mélissa ; Hodkinson, Alex; Llewellyn, Alexis; Chérif, Sahar ; Marcheur, Ruth ; Wright, Kath; le groupe EPPPIC (28 novembre 2017). “Évaluer les progestatifs pour la prévention de la méta-analyse des données individuelles des participants (IPD) de la collaboration internationale sur la naissance prématurée (EPPPIC) : protocole” . Examens systématiques . 6 (1): 235. doi : 10.1186/s13643-017-0600-x . ISSN 2046-4053 . PMC 5706301 . PMID 29183399 .
- ^ Berghella V, Odibo AO, To MS, Rust OA, Althuisius SM (juillet 2005). “Cerclage pour col court sur échographie: méta-analyse d’essais utilisant des données individuelles au niveau du patient”. Obstétrique et Gynécologie . 106 (1): 181–9. doi : 10.1097/01.AOG.0000168435.17200.53 . PMID 15994635 . S2CID 22742373 .
- ^ Phibbs CS, Baker LC, Caughey AB, Danielsen B, Schmitt SK, Phibbs RH (mai 2007). “Niveau et volume des soins intensifs néonatals et mortalité chez les nourrissons de très faible poids de naissance”. Le New England Journal of Medicine . 356 (21): 2165–75. doi : 10.1056/NEJMsa065029 . PMID 17522400 . S2CID 8083107 .
- ^ Stan CM, Boulvain M, Pfister R, Hirsbrunner-Almagbaly P (novembre 2013). “Hydratation pour le traitement du travail prématuré” . La base de données Cochrane des revues systématiques (11) : CD003096. est ce que je : 10.1002/14651858.CD003096.pub2 . PMID 24190310 .
- ^ Mancini ME, Diekema DS, Hoadley TA, Kadlec KD, Leveille MH, McGowan JE, Munkwitz MM, Panchal AR, Sayre MR, Sinz EH (novembre 2015). “Partie 3 : Questions éthiques : mise à jour 2015 des lignes directrices de l’American Heart Association pour la réanimation cardiorespiratoire et les soins cardiovasculaires d’urgence”. Circulation . 132 (18 Suppl 2) : S383-96. doi : 10.1161/cir.0000000000000254 . PMID 26472991 .
- ^ Crowther CA, McKinlay CJ, Middleton P, Harding JE (juillet 2015). “Répéter des doses de corticostéroïdes prénataux pour les femmes à risque d’accouchement prématuré pour améliorer les résultats de santé néonatale” . La base de données Cochrane des revues systématiques (7) : CD003935. doi : 10.1002/14651858.CD003935.pub4 . PMC 7104525 . PMID 26142898 .
- ^ McGoldrick E, Stewart F, Parker R, Dalziel SR (2020). “Corticostéroïdes prénatals pour accélérer la maturation pulmonaire fœtale chez les femmes à risque d’accouchement prématuré” . Système de base de données Cochrane. Rev. (publié le 25 décembre 2020). 12 (2) : CD004454. doi : 10.1002/14651858.CD004454.pub4 . PMC 8094626 . PMID 33368142 .
- ^ “Le programme de développement de consensus des instituts nationaux de la santé (NIH): l’effet des corticostéroïdes pour la maturation fœtale sur les résultats périnataux” . Archivé de l’original le 9 juillet 2017 . Récupéré le 18 juillet 2017 .
- ^ “Le programme de développement de consensus des instituts nationaux de la santé (NIH): corticostéroïdes prénatals revisités: cours de répétition” . Archivé de l’original le 18 janvier 2017 . Récupéré le 18 juillet 2017 .
- ^ Shepherd E, Salam RA, Middleton P, Makrides M, McIntyre S, Badawi N, Crowther CA (août 2017). “Interventions prénatales et intrapartum pour prévenir la paralysie cérébrale : un aperçu des revues systématiques Cochrane” . La base de données Cochrane des revues systématiques . 2017 (8) : CD012077. doi : 10.1002/14651858.CD012077.pub2 . PMC 6483544 . PMID 28786098 .
- ^ Schrag S, Gorwitz R, Fultz-Butts K, Schuchat A (août 2002). “Prévention de la maladie streptococcique périnatale du groupe B. Directives révisées du CDC”. MMWR. Recommandations et rapports . 51 (RR-11) : 1–22. PMID 12211284 .
- ^ un b Kenyon SL, Taylor DJ, Tarnow-Mordi W (mars 2001). “Antibiotiques à large spectre pour le travail prématuré spontané: l’essai randomisé ORACLE II. ORACLE Collaborative Group”. Lancette . 357 (9261): 989–94. doi : 10.1016/S0140-6736(00)04233-1 . PMID 11293641 . S2CID 205936902 .
- ^ Haas DM, Caldwell DM, Kirkpatrick P, McIntosh JJ, Welton NJ (octobre 2012). “Traitement tocolytique pour l’accouchement prématuré : revue systématique et méta-analyse en réseau” . BMJ . 345 : e6226. doi : 10.1136/bmj.e6226 . PMC 4688428 . PMID 23048010 .
- ^ Simhan HN, Caritis SN (août 2007). “Prévention de l’accouchement prématuré”. Le New England Journal of Medicine . 357 (5) : 477–487. doi : 10.1056/NEJMra050435 . PMID 17671256 .
- ^ Li X, Zhang Y, Shi Z (février 2005). « Ritodrine dans le traitement du travail prématuré : une méta-analyse ». Le Journal indien de la recherche médicale . 121 (2) : 120–7. PMID 15756046 .
- ^ Crowther CA, Brown J, McKinlay CJ, Middleton P (août 2014). “Le sulfate de magnésium pour prévenir la naissance prématurée dans le travail prématuré menacé”. La base de données Cochrane des revues systématiques . 8 (8) : CD001060. doi : 10.1002/14651858.CD001060.pub2 . PMID 25126773 .
- ^ Crowther CA, Middleton PF, Voysey M, Askie L, Duley L, Pryde PG, Marret S, Doyle LW (octobre 2017). “Évaluer les avantages neuroprotecteurs pour les bébés du sulfate de magnésium prénatal : une méta-analyse des données d’un participant individuel” . PLO Médecine . 14 (10) : e1002398. doi : 10.1371/journal.pmed.1002398 . PMC 5627896 . PMID 28976987 .
- ^ Alfirevic, Zarko; Milan, Stephen J.; Livio, Stefania (12 septembre 2013). “Césarienne versus accouchement vaginal pour naissance prématurée chez les célibataires” . La base de données Cochrane des revues systématiques (9) : CD000078. doi : 10.1002/14651858.CD000078.pub3 . ISSN 1469-493X . PMC 7052739 . PMID 24030708 .
- ^ McCall EM, Alderdice F, Halliday HL, Vohra S, Johnston L (février 2018). “Interventions pour prévenir l’hypothermie à la naissance chez les prématurés et/ou les nourrissons de faible poids à la naissance” . La base de données Cochrane des revues systématiques . 2018 (2) : CD004210. doi : 10.1002/14651858.CD004210.pub5 . PMC 6491068 . PMID 29431872 .
- ^ Bruschettini, Matteo; O’Donnell, Colm Pf; Davis, Peter G.; Morley, Colin J.; Moja, Lorenzo; Calevo, Maria Grazia (18 mars 2020). “Inflations soutenues par rapport à la norme pendant la réanimation néonatale pour prévenir la mortalité et améliorer les résultats respiratoires” . La base de données Cochrane des revues systématiques . 2020 (3) : CD004953. doi : 10.1002/14651858.CD004953.pub4 . ISSN 1469-493X . PMC 7080446 . PMID 32187656 .
- ^ Bell EF, Acarregui MJ (4 décembre 2014). « Consommation d’eau restreinte ou libérale pour prévenir la morbidité et la mortalité chez les prématurés » . La base de données Cochrane des revues systématiques . 12 (12) : CD000503. doi : 10.1002/14651858.CD000503.pub3 . PMC 7038715 . PMID 25473815 .
- ^ Wilkinson, D; Andersen, C; O’Donnell, CP; De Paoli, SA ; Manley, BJ (22 février 2016). “Canule nasale à haut débit pour l’assistance respiratoire chez les prématurés”. La base de données Cochrane des revues systématiques . 2 : CD006405. doi : 10.1002/14651858.CD006405.pub3 . PMID 26899543 .
- ^ Askie, LM; Darlow, BA; Davis, PG; Plus fin, N ; Stenson, B; Vento, M; Whyte, R (11 avril 2017). “Effets du ciblage des saturations artérielles en oxygène inférieures ou supérieures sur la mort ou l’invalidité chez les prématurés” . La base de données Cochrane des revues systématiques . 4 (2) : CD011190. doi : 10.1002/14651858.CD011190.pub2 . PMC 6478245 . PMID 28398697 .
- ^ Subramaniam, P; Ho, JJ ; Davis, PG (14 juin 2016). “Pression nasale positive continue prophylactique des voies respiratoires pour prévenir la morbidité et la mortalité chez les nourrissons très prématurés”. La base de données Cochrane des revues systématiques (6) : CD001243. doi : 10.1002/14651858.CD001243.pub3 . PMID 27315509 .
- ^ Lai, Nai Ming; Foong, Siew Cheng; Foong, Wai Cheng; Tan, Kenneth (14 avril 2016). “Co-literie en pouponnière néonatale pour favoriser la croissance et le développement neurologique chez les jumeaux prématurés stables” . La base de données Cochrane des revues systématiques . 4 (2) : CD008313. doi : 10.1002/14651858.CD008313.pub3 . ISSN 1469-493X . PMC 6464533 . PMID 27075527 .
- ^ un bcde Abiramalatha , Thangaraj ; Thomas, Niranjan; Thanigainathan, Sivam (9 mars 2021). “Nourritures entérales à volume élevé par rapport à standard pour favoriser la croissance des prématurés ou des nourrissons de faible poids à la naissance” . La base de données Cochrane des revues systématiques . 2021 (3) : CD012413. doi : 10.1002/14651858.CD012413.pub3 . ISSN 1469-493X . PMC 8092452 . PMID 33733486 .
- ^ un bcdefgh Walsh , Verena ; _ _ _ Brown, Jennifer Valeska Elli; Copperthwaite, Bethany R.; Oddie, Sam J.; McGuire, William (27 décembre 2020). “Alimentation entérale complète précoce pour les nourrissons prématurés ou de faible poids à la naissance” . La base de données Cochrane des revues systématiques . 2020 (12) : CD013542. doi : 10.1002/14651858.CD013542.pub2 . ISSN 1469-493X . PMC 8094920 . PMID 33368149 .
- ^ un bcde Sadrudin Premji , Shahirose ; Chessel, Lorraine; Stewart, Fiona (24 juin 2021). “L’alimentation continue au lait nasogastrique par rapport à l’alimentation intermittente en bolus de lait pour les prématurés de moins de 1500 grammes”. La base de données Cochrane des revues systématiques . 2021 (6) : CD001819. doi : 10.1002/14651858.CD001819.pub3 . ISSN 1469-493X . PMC 8223964. PMID 34165778 .
- ^ Eidelman, Arthur I.; Schanler, Richard J.; Johnston, Margreete; Lander, Susan ; Noble, Larry ; Szucs, Kinga ; Viehmann, Laura (mars 2012). “L’allaitement et l’utilisation du lait maternel” . Pédiatrie . 129 (3) : e827–41. doi : 10.1542/peds.2011-3552 . PMID 22371471 . Les méta-analyses de 4 essais cliniques randomisés réalisés sur la période de 1983 à 2005 étayent la conclusion selon laquelle l’alimentation des prématurés avec du lait maternel est associée à une réduction significative (58 %) de l’incidence de l’ECN.
- ^ Brown, JVE; Walsh, V; McGuire, W (12 août 2019). « Formule versus lait maternel pour l’alimentation des prématurés ou des nourrissons de faible poids à la naissance » . La base de données Cochrane des revues systématiques . 8 : CD002972. doi : 10.1002/14651858.CD002972.pub3 . PMC 6710607 . PMID 31452191 .
- ^ Quigley, M; Embleton, Dakota du Nord ; McGuire, W (19 juillet 2019). “Lait maternisé versus lait maternel de donneuse pour l’alimentation des prématurés ou des nourrissons de faible poids à la naissance” . La base de données Cochrane des revues systématiques . 7 : CD002971. doi : 10.1002/14651858.CD002971.pub5 . PMC 6640412 . PMID 31322731 .
- ^ un b Brown JV, Embleton ND, Harding JE, McGuire W (mai 2016). “Enrichissement en plusieurs nutriments du lait maternel pour les prématurés” (PDF) . La base de données Cochrane des revues systématiques (5) : CD000343. doi : 10.1002/14651858.CD000343.pub3 . PMID 27155888.
- ^ Amissah, Emma A.; Brun, Julie ; Harding, Jane E. (23 septembre 2020). “Supplémentation protéique du lait maternel pour favoriser la croissance chez les prématurés” . La base de données Cochrane des revues systématiques . 9 : CD000433. doi : 10.1002/14651858.CD000433.pub3 . ISSN 1469-493X . PMC 8094919 . PMID 32964431.
- ^ Gao C, Miller J, Collins CT, Rumbold AR (20 novembre 2020). “Comparaison de différentes concentrations de protéines de fortifiant de lait maternel pour favoriser la croissance et le développement neurologique chez les prématurés” . Cochrane Database Syst Rev . 2020 (11) : CD007090. doi : 10.1002/14651858.CD007090.pub2 . PMC 8092673 . PMID 33215474.
- ^ Fenton, TR; Al-Wassia, H; Premji, SS; Sauve, RS (23 juin 2020). “Apport en protéines plus élevé par rapport à un apport en protéines plus faible chez les nourrissons de faible poids à la naissance nourris au lait maternisé” . La base de données Cochrane des revues systématiques . 6 (7) : CD003959. doi : 10.1002/14651858.CD003959.pub4 . PMC 7387284 . PMID 32573771.
- ^ Amissah, EA; Brown, J; Harding, JE (8 September 2020). “Carbohydrate supplementation of human milk to promote growth in preterm infants”. The Cochrane Database of Systematic Reviews. 9 (10): CD000280. doi:10.1002/14651858.CD000280.pub3. PMC 8094174. PMID 32898300.
- ^ Amissah, EA; Brun, J; Harding, JE (25 août 2020). “Supplémentation en matières grasses du lait maternel pour favoriser la croissance des prématurés” . La base de données Cochrane des revues systématiques . 8 (10) : CD000341. doi : 10.1002/14651858.CD000341.pub3 . PMC 8236752 . PMID 32842164 .
- ^ Perretta, Laura; Ouldibbat, Laila; Hagadorn, James I.; Brumberg, Heather L. (23 février 2021). “Teneur élevée ou faible en triglycérides à chaîne moyenne des préparations pour favoriser la croissance à court terme des prématurés” . La base de données Cochrane des revues systématiques . 2021 (2) : CD002777. doi : 10.1002/14651858.CD002777.pub2 . ISSN 1469-493X . PMC 8094384 . PMID 33620090 .
- ^ Amari, Shoichiro; Shahrook, Sadequa; Namba, Fumihiko; Ota, Erika; Mori, Rintaro (2 October 2020). “Branched-chain amino acid supplementation for improving growth and development in term and preterm neonates”. The Cochrane Database of Systematic Reviews. 10: CD012273. doi:10.1002/14651858.CD012273.pub2. ISSN 1469-493X. PMC 8078205. PMID 33006765.
- ^ Basuki, F; Hadiati, DR ; Turner, T ; McDonalds; Hakimi, M (27 juin 2019). “Formule diluée ou non concentrée chez les nourrissons prématurés ou de faible poids à la naissance exclusivement nourris au lait maternisé” . La base de données Cochrane des revues systématiques . 6 (7) : CD007263. doi : 10.1002/14651858.CD007263.pub3 . PMC 6596360 . PMID 31246272 .
- ^ a b Fabrizio, Veronica; Trzaski, Jennifer M.; Brownell, Elizabeth A.; Esposito, Patricia; Lainwala, Shabnam; Lussier, Mary M.; Hagadorn, James I. (23 November 2020). “Individualized versus standard diet fortification for growth and development in preterm infants receiving human milk”. The Cochrane Database of Systematic Reviews. 11: CD013465. doi:10.1002/14651858.CD013465.pub2. ISSN 1469-493X. PMC 8094236. PMID 33226632.
- ^ a b Premkumar, Muralidhar H.; Pammi, Mohan; Suresh, Gautham (7 November 2019). “Human milk-derived fortifier versus bovine milk-derived fortifier for prevention of mortality and morbidity in preterm neonates”. The Cochrane Database of Systematic Reviews. 2019 (11). doi:10.1002/14651858.CD013145.pub2. ISSN 1469-493X. PMC 6837687. PMID 31697857.
- ^ Yeo, Kee Thai; Kong, Juin Yee; Sasi, Arun; Tan, Kenneth; Lai, Nai Ming; Schindler, Tim (28 October 2019). “Stopping enteral feeds for prevention of transfusion-associated necrotising enterocolitis in preterm infants”. The Cochrane Database of Systematic Reviews. 2019 (10). doi:10.1002/14651858.CD012888.pub2. ISSN 1469-493X. PMC 6815687. PMID 31684689.
- ^ a b Thanigainathan, Sivam; Abiramalatha, Thangaraj (29 July 2020). “Early fortification of human milk versus late fortification to promote growth in preterm infants”. The Cochrane Database of Systematic Reviews. 2020 (7): CD013392. doi:10.1002/14651858.CD013392.pub2. ISSN 1469-493X. PMC 7390609. PMID 32726863.
- ^ Young L, Embleton ND, McGuire W (December 2016). “Nutrient-enriched formula versus standard formula for preterm infants following hospital discharge”. The Cochrane Database of Systematic Reviews. 2016 (12): CD004696. doi:10.1002/14651858.CD004696.pub5. PMC 6463855. PMID 27958643.
- ^ Richards, Robyn; Foster, Jann P.; Psaila, Kim (6 August 2021). “Continuous versus bolus intermittent intragastric tube feeding for preterm and low birth weight infants with gastro-oesophageal reflux disease”. The Cochrane Database of Systematic Reviews. 2021 (8): CD009719. doi:10.1002/14651858.CD009719.pub3. ISSN 1469-493X. PMC 8407337. PMID 34355390.
- ^ Dawson, Jennifer A.; Summan, Ravinder; Badawi, Nadia; Foster, Jann P. (4 August 2021). “Push versus gravity for intermittent bolus gavage tube feeding of preterm and low birth weight infants”. The Cochrane Database of Systematic Reviews. 2021 (8): CD005249. doi:10.1002/14651858.CD005249.pub3. ISSN 1469-493X. PMC 8407046. PMID 34346056.
- ^ Akindolire, Abimbola; Talbert, Alison; Sinha, Ian; Embleton, Nicholas; Allen, Stephen; Neonatal Nutrition Network (NeoNuNet) (2020). “Evidence that informs feeding practices in very low birthweight and very preterm infants in sub-Saharan Africa: an overview of systematic reviews”. BMJ Paediatrics Open. 4 (1): e000724. doi:10.1136/bmjpo-2020-000724. ISSN 2399-9772. PMC 7422638. PMID 32821859.
- ^ Moon, Kwi; Athalye-Jape, Gayatri K.; Rao, Uday; Rao, Shripada C. (8 April 2020). “Early versus late parenteral nutrition for critically ill term and late preterm infants”. The Cochrane Database of Systematic Reviews. 2020 (4): CD013141. doi:10.1002/14651858.CD013141.pub2. ISSN 1469-493X. PMC 7138920. PMID 32266712.
- ^ a b c d e f Abiramalatha, Thangaraj; Thanigainathan, Sivam; Balakrishnan, Umamaheswari (8 July 2019). “Re-feeding versus discarding gastric residuals to improve growth in preterm infants”. The Cochrane Database of Systematic Reviews. 7: CD012940. doi:10.1002/14651858.CD012940.pub2. ISSN 1469-493X. PMC 6613618. PMID 31283000.
- ^ a b c Journal of Early Hearing Detection Intervention (2019). “Year 2019 Position Statement: Principles and Guidelines for Early Hearing Detection and Intervention Programs”. Journal of Early Hearing Detection and Intervention. 4 (2): 1–44. doi:10.15142/fptk-b748 – via Digital Commons.
- ^ Patel RM, Rysavy MA, Bell EF, Tyson JE (June 2017). “Survival of Infants Born at Periviable Gestational Ages”. Clinics in Perinatology. 44 (2): 287–303. doi:10.1016/j.clp.2017.01.009. PMC 5424630. PMID 28477661.
- ^ Costeloe KL, Hennessy EM, Haider S, Stacey F, Marlow N, Draper ES (December 2012). “Short term outcomes after extreme preterm birth in England: comparison of two birth cohorts in 1995 and 2006 (the EPICure studies)”. BMJ. 345: e7976. doi:10.1136/bmj.e7976. PMC 3514472. PMID 23212881.
- ^ Fellman V, Hellström-Westas L, Norman M, Westgren M, Källén K, Lagercrantz H, Marsál K, Serenius F, Wennergren M (June 2009). “One-year survival of extremely preterm infants after active perinatal care in Sweden”. JAMA. 301 (21): 2225–33. doi:10.1001/jama.2009.771. PMID 19491184.
- ^ Ancel PY, Goffinet F, Kuhn P, Langer B, Matis J, Hernandorena X, et al. (EPIPAGE-2 Writing Group) (March 2015). “Survival and morbidity of preterm children born at 22 through 34 weeks’ gestation in France in 2011: results of the EPIPAGE-2 cohort study”. JAMA Pediatrics. 169 (3): 230–8. doi:10.1001/jamapediatrics.2014.3351. PMID 25621457.
- ^ Boland RA, Davis PG, Dawson JA, Doyle LW (March 2017). “Outcomes of infants born at 22-27 weeks’ gestation in Victoria according to outborn/inborn birth status”. Archives of Disease in Childhood: Fetal and Neonatal Edition. 102 (2): F153–F161. doi:10.1136/archdischild-2015-310313. PMID 27531224. S2CID 7958596.
- ^ Chen F, Bajwa NM, Rimensberger PC, Posfay-Barbe KM, Pfister RE (September 2016). “Thirteen-year mortality and morbidity in preterm infants in Switzerland”. Archives of Disease in Childhood: Fetal and Neonatal Edition. 101 (5): F377-83. doi:10.1136/archdischild-2015-308579. PMID 27059074. S2CID 20567764.
- ^ a b c d Saigal S, Doyle LW (January 2008). “An overview of mortality and sequelae of preterm birth from infancy to adulthood”. Lancet. 371 (9608): 261–9. doi:10.1016/S0140-6736(08)60136-1. PMID 18207020. S2CID 17256481.
- ^ Phillips, Courtney; Velji, Zain; Hanly, Ciara; Metcalfe, Amy (1 June 2017). “Risk of recurrent spontaneous preterm birth: a systematic review and meta-analysis”. BMJ Open. 7 (6): e015402. doi:10.1136/bmjopen-2016-015402. PMC 5734267. PMID 28679674.
- ^ Mathew TJ, MacDorman MF (2006). “Infant Mortality Statistics from the 2003 Period Linked Birth/Infant Death Data Set”. National Vital Statistics Reports. 54 (16).
- ^ Kaempf JW, Tomlinson M, Arduza C, Anderson S, Campbell B, Ferguson LA, Zabari M, Stewart VT (January 2006). “Medical staff guidelines for periviability pregnancy counseling and medical treatment of extremely premature infants”. Pediatrics. 117 (1): 22–9. doi:10.1542/peds.2004-2547. PMID 16396856. S2CID 20495326. Archived from the original on 18 March 2008. — in particular see TABLE 1 Survival and Neurologic Disability Rates Among Extremely Premature Infants Archived 12 June 2008 at the Wayback Machine
- ^ Morgan MA, Goldenberg RL, Schulkin J (February 2008). “Obstetrician-gynecologists’ practices regarding preterm birth at the limit of viability”. The Journal of Maternal-Fetal & Neonatal Medicine. 21 (2): 115–21. doi:10.1080/14767050701866971. PMID 18240080. S2CID 27735824.
- ^ Arzuaga BH, Lee BH (December 2011). “Limits of human viability in the United States: a medicolegal review”. Pediatrics. 128 (6): 1047–52. doi:10.1542/peds.2011-1689. PMID 22065266. S2CID 31065615.
- ^ Lambert SR, Lyons CJ (31 October 2016). Taylor and Hoyt’s pediatric ophthalmology and strabismus (Fifth ed.). Edinburgh. ISBN 9780702066160. OCLC 960162637.
- ^ a b March of Dimes –> Neonatal Death Archived 24 October 2014 at the Wayback Machine Retrieved on 11 November 2014
- ^ Berbel P, Navarro D, Ausó E, Varea E, Rodríguez AE, Ballesta JJ, Salinas M, Flores E, Faura CC, de Escobar GM (June 2010). “Role of late maternal thyroid hormones in cerebral cortex development: an experimental model for human prematurity”. Cerebral Cortex. 20 (6): 1462–75. doi:10.1093/cercor/bhp212. PMC 2871377. PMID 19812240.
- ^ Marlow N, Wolke D, Bracewell MA, Samara M (January 2005). “Neurologic and developmental disability at six years of age after extremely preterm birth”. The New England Journal of Medicine. 352 (1): 9–19. doi:10.1056/NEJMoa041367. PMID 15635108.
- ^ a b c “Extreme preemies face long-term disabilities”. NBC News. 6 January 2005.
- ^ “Why Do So Many Preemies Have Hearing Loss?”. Audiology. 19 June 2017. Retrieved 1 April 2020.
- ^ a b “New BAPM Framework on Extreme Preterm Birth Published | British Association of Perinatal Medicine”. www.bapm.org. Archived from the original on 4 December 2020. Retrieved 25 October 2019.
- ^ a b “World Health Organization”. November 2015. Archived from the original on 18 July 2016.
- ^ a b Moster D, Lie RT, Markestad T (July 2008). “Long-term medical and social consequences of preterm birth”. The New England Journal of Medicine. 359 (3): 262–73. doi:10.1056/NEJMoa0706475. PMID 18635431. S2CID 25921193.
- ^ a b “Depression linked to premature birth”. The Age. Melbourne. 4 May 2004. Archived from the original on 8 April 2009. Retrieved 16 December 2008.
- ^ Böhm B, Katz-Salamon M, Institute K, Smedler AC, Lagercrantz H, Forssberg H (August 2002). “Developmental risks and protective factors for influencing cognitive outcome at 5 1/2 years of age in very-low-birthweight children”. Developmental Medicine and Child Neurology. 44 (8): 508–16. doi:10.1017/S001216220100247X. PMID 12206615.
- ^ Spencer MD, Moorhead TW, Gibson RJ, McIntosh AM, Sussmann JE, Owens DG, Lawrie SM, Johnstone EC (January 2008). “Low birthweight and preterm birth in young people with special educational needs: a magnetic resonance imaging analysis”. BMC Medicine. 6 (1): 1. doi:10.1186/1741-7015-6-1. PMC 2241838. PMID 18234075.
- ^ Hack M (October 2009). “Adult outcomes of preterm children”. Journal of Developmental and Behavioral Pediatrics. 30 (5): 460–70. doi:10.1097/dbp.0b013e3181ba0fba. PMID 19823140. S2CID 205574669.
- ^ Saigal S (April 2013). “Quality of life of former premature infants during adolescence and beyond”. Early Human Development. 89 (4): 209–13. doi:10.1016/j.earlhumdev.2013.01.012. PMID 23462550.
- ^ Carmody JB, Charlton JR (June 2013). “Short-term gestation, long-term risk: prematurity and chronic kidney disease”. Pediatrics. 131 (6): 1168–79. doi:10.1542/peds.2013-0009. PMID 23669525. S2CID 8389988.
- ^ “WHO Disease and injury country estimates”. World Health Organization. 2009. Archived from the original on 11 November 2009. Retrieved 11 November 2009.
- ^ Delnord M, Blondel B, Zeitlin J (April 2015). “What contributes to disparities in the preterm birth rate in European countries?”. Current Opinion in Obstetrics & Gynecology. 27 (2): 133–42. doi:10.1097/GCO.0000000000000156. PMC 4352070. PMID 25692506.
- ^ “Data and statistics”. World Health Organization. Archived from the original on 16 February 2007.
- ^ Subramanian, KNS (18 June 2009). “Extremely Low Birth Weight Infant”. eMedicine. Archived from the original on 21 November 2008. Retrieved 26 August 2009.
- ^ Gilbert WM, Nesbitt TS, Danielsen B (September 2003). “The cost of prematurity: quantification by gestational age and birth weight”. Obstetrics and Gynecology. 102 (3): 488–92. doi:10.1016/S0029-7844(03)00617-3. PMID 12962929. S2CID 9995272.
- ^ Richard E. Behrman, Adrienne Stith Butler, Editors, Committee on Understanding Premature Birth and Assuring Healthy Outcomes. Preterm Birth: Causes, Consequences, and Prevention Archived 5 June 2011 at the Wayback Machine. Institute of Medicine. The National Academies Press, 2007. Retrieved 2010-1-14.
- ^ Spencer E. Ante. Million-Dollar Babies Archived 31 May 2009 at the Wayback Machine. BusinessWeek. 12 June 2008. Retrieved 2010-1-24.
- ^ “Miracle child”. Archived from the original on 9 December 2007. Retrieved 28 November 2007.
- ^ Guinness World Records 2004. Bantam Books. 2004. ISBN 9780553587128.
- ^ “‘Miracle Baby‘: Born at 21 weeks, she may be the most premature surviving infant”. TODAY. Retrieved 2 January 2019.
- ^ a b c “Most-premature Baby allowed home”. BBC News. 21 February 2007. Archived from the original on 23 March 2007. Retrieved 5 May 2007.
- ^ “trithuc.thanhnienkhcn.org.vn”. Archived from the original on 24 January 2008. Retrieved 28 November 2007.
- ^ “A little miracle called Madeline”. The Hindu. Chennai, India. 26 August 2004. Archived from the original on 2 December 2007. Retrieved 28 November 2007.
- ^ “World’s Smallest Baby Goes Home, Cellphone-Sized Baby Is Discharged From Hospital”. CBS News. 8 February 2005. Archived from the original on 1 January 2008. Retrieved 28 November 2007.
- ^ Rochman, Bonnie. “Incredibly, World’s Tiniest Preterm Babies Are Doing Just Fine”. Time. ISSN 0040-781X. Retrieved 30 May 2019.
- ^ “World’s Smallest Baby Goes Home”. CBS News. 8 February 2005. Archived from the original on 1 January 2008.
- ^ Allyn, Bobby (29 May 2019). “Saybie, Born at 8.6 Ounces in San Diego, Is Now The World’s Tiniest Surviving Baby“. NPR. Retrieved 30 May 2019.
- ^ “The Tiniest Babies”. University of Iowa. Archived from the original on 10 June 2010. Retrieved 22 July 2010.
- ^ “Baby Richard born at 21 weeks: One of the youngest babies to survive”. Children’s Minnesota. 23 December 2020. Retrieved 5 June 2021.
- ^ “Miracle Baby Thrives After Being Given 0% Chance To Live Diagnosis”. 14 April 2021. Retrieved 5 June 2021.
- ^ Raju, TNK (1980). “Some Famous “High Risk” Newborn Babies”. Historical Review and Recent Advances in Neonatal and Perinatal Medicine. Archived from the original on 11 September 2007.
- ^ Preston, Elizabeth (19 July 2020). “During Coronavirus Lockdowns, Some Doctors Wondered: Where Are the Preemies?”. The New York Times. Retrieved 2 August 2020.
- ^ Benders, MJ; Kersbergen, KJ; de Vries, LS (March 2014). “Neuroimaging of white matter injury, intraventricular and cerebellar hemorrhage”. Clinics in Perinatology. 41 (1): 69–82. doi:10.1016/j.clp.2013.09.005. PMID 24524447.
- ^ Volpe, JJ (December 2009). “The encephalopathy of prematurity–brain injury and impaired brain development inextricably intertwined”. Seminars in Pediatric Neurology. 16 (4): 167–78. doi:10.1016/j.spen.2009.09.005. PMC 2799246. PMID 19945651.
- ^ a b Nosarti, Chiara; Giouroukou, Elena; Healy, Elaine; Rifkin, Larry; Walshe, Muriel; Reichenberg, Abraham; Chitnis, Xavier; Williams, Steven C. R.; Murray, Robin M. (January 2008). “Grey and white matter distribution in very preterm adolescents mediates neurodevelopmental outcome”. Brain. 131 (1): 205–217. doi:10.1093/brain/awm282. PMID 18056158.
- ^ a b c Nosarti, Chiara; Nam, Kie Woo; Walshe, Muriel; Murray, Robin M.; Cuddy, Marion; Rifkin, Larry; Allin, Matthew P.G. (2014). “Preterm birth and structural brain alterations in early adulthood”. NeuroImage: Clinical. 6: 180–191. doi:10.1016/j.nicl.2014.08.005. PMC 4215396. PMID 25379430.
- ^ Tanskanen, Päivikki; Valkama, Marita; Haapea, Marianne; Barnes, Anna; Ridler, Khanum; Miettunen, Jouko; Murray, Graham K.; Veijola, Juha M.; Jones, Peter B.; Taanila, Anja M.; Isohanni, Matti K. (January 2011). “Is Prematurity Associated With Adult Cognitive Outcome and Brain Structure?”. Pediatric Neurology. 44 (1): 12–20. doi:10.1016/j.pediatrneurol.2010.07.002. PMID 21147382.
- ^ a b c Orchinik, Leah J.; Taylor, H. Gerry; Espy, Kimberly Andrews; Minich, Nori; Klein, Nancy; Sheffield, Tiffany; Hack, Maureen (19 September 2011). “Cognitive Outcomes for Extremely Preterm/Extremely Low Birth Weight Children in Kindergarten”. Journal of the International Neuropsychological Society. 17 (6): 1067–1079. doi:10.1017/S135561771100107X. PMC 3282051. PMID 21923973.
- ^ a b Allin, Matthew P. G.; Kontis, Dimitris; Walshe, Muriel; Wyatt, John; Barker, Gareth J.; Kanaan, Richard A. A.; McGuire, Philip; Rifkin, Larry; Murray, Robin M.; Nosarti, Chiara; Najbauer, Joseph (12 October 2011). “White Matter and Cognition in Adults Who Were Born Preterm”. PLOS ONE. 6 (10): e24525. Bibcode:2011PLoSO…624525A. doi:10.1371/journal.pone.0024525. PMC 3192037. PMID 22022357. S2CID 3884637.
- ^ a b Bjuland, Knut Jørgen; Løhaugen, Gro Christine Christensen; Martinussen, Marit; Skranes, Jon (June 2013). “Cortical thickness and cognition in very-low-birth-weight late teenagers”. Early Human Development. 89 (6): 371–380. doi:10.1016/j.earlhumdev.2012.12.003. PMID 23273486.
- ^ a b c Cheong, JL; Anderson, PJ; Roberts, G; Burnett, AC; Lee, KJ; Thompson, DK; Molloy, C; Wilson-Ching, M; Connelly, A; Seal, ML; Wood, SJ; Doyle, LW (2013). “Contribution of brain size to IQ and educational underperformance in extremely preterm adolescents”. PLOS ONE. 8 (10): e77475. Bibcode:2013PLoSO…877475C. doi:10.1371/journal.pone.0077475. PMC 3793949. PMID 24130887.
- ^ a b c Hack, M.; Flannery, D. J.; Schluchter, M.; Cartar, L.; Borawski, E.; Klein, N. (2002). “Outcomes in young adulthood for very-low-birth-weight infants”. The New England Journal of Medicine. 346 (3): 149–57. doi:10.1056/NEJMoa010856. PMID 11796848.
- ^ Weisglas-Kuperus, N; Hille, E T M; Duivenvoorden, H J; Finken, M J J; Wit, J M; van Buuren, S; van Goudoever, J B; Verloove-Vanhorick, S P (19 September 2008). “Intelligence of very preterm or very low birthweight infants in young adulthood”. Archives of Disease in Childhood – Fetal and Neonatal Edition. 94 (3): F196–F200. doi:10.1136/adc.2007.135095. PMID 18805824. S2CID 16930851.
- ^ Doyle, L. W.; Cheong, J. L. Y.; Burnett, A.; Roberts, G.; Lee, K. J.; Anderson, P. J. (9 November 2015). “Biological and Social Influences on Outcomes of Extreme-Preterm/Low-Birth Weight Adolescents”. Pediatrics. 136 (6): e1513–e1520. doi:10.1542/peds.2015-2006. PMID 26553187. S2CID 30594886.
- ^ van Lunenburg, Afra; van der Pal, Sylvia M; van Dommelen, Paula; van der Pal – de Bruin, Karin M; Bennebroek Gravenhorst, Jack; Verrips, Gijsbert HW (2013). “Changes in quality of life into adulthood after very preterm birth and/or very low birth weight in the Netherlands”. Health and Quality of Life Outcomes. 11 (1): 51. doi:10.1186/1477-7525-11-51. PMC 3618000. PMID 23531081.
- ^ Walther, Frans J; den Ouden, A.Lya; Verloove-Vanhorick, S.Pauline (September 2000). “Looking back in time: outcome of a national cohort of very preterm infants born in The Netherlands in 1983”. Early Human Development. 59 (3): 175–191. doi:10.1016/S0378-3782(00)00094-3. PMID 10996273.
- ^ Zwicker, J. G.; Harris, S. R. (28 January 2008). “Quality of Life of Formerly Preterm and Very Low Birth Weight Infants From Preschool Age to Adulthood: A Systematic Review”. Pediatrics. 121 (2): e366–e376. doi:10.1542/peds.2007-0169. PMID 18245409. S2CID 11674158.
- ^ Martinussen, M; Flanders, DW; Fischl, B; Busa, E; Løhaugen, GC; Skranes, J; Vangberg, TR; Brubakk, AM; Haraldseth, O; Dale, AM (December 2009). “Segmental brain volumes and cognitive and perceptual correlates in 15-year-old adolescents with low birth weight”. The Journal of Pediatrics. 155 (6): 848–853.e1. doi:10.1016/j.jpeds.2009.06.015. PMC 5875423. PMID 19683725.
- ^ Allin, Matthew; Henderson, Max; Suckling, John; Nosarti, Chiara; Rushe, Teresa; Fearon, Paul; Stewart, Ann L; Bullmore, ET; Rifkin, Larry; Murray, Robin (13 February 2007). “Effects of very low birthweight on brain structure in adulthood”. Developmental Medicine & Child Neurology. 46 (1): 46–53. doi:10.1111/j.1469-8749.2004.tb00433.x. S2CID 221649350.
- ^ Skranes, J; Løhaugen, GC; Martinussen, M; Håberg, A; Brubakk, AM; Dale, AM (September 2013). “Cortical surface area and IQ in very-low-birth-weight (VLBW) young adults”. Cortex. 49 (8): 2264–71. doi:10.1016/j.cortex.2013.06.001. PMID 23845237. S2CID 32770053.
- ^ Lanaro D, Ruffini N, Manzotti A, Lista G (March 2017). “Osteopathic manipulative treatment showed reduction of length of stay and costs in preterm infants: A systematic review and meta-analysis”. Medicine. 96 (12): e6408. doi:10.1097/MD.0000000000006408. PMC 5371477. PMID 28328840.
- ^ DeMarsh, Samantha; Huntzinger, Anneliese; Gehred, Alison; Stanek, Joseph R.; Kemper, Kathi J.; Belsky, Jennifer A. (2021). « Médecine manipulatrice ostéopathique pédiatrique : un examen de la portée ». Pédiatrie . 147 (2) : e2020016162. doi : 10.1542/peds.2020-016162 . ISSN 1098-4275 . PMID 33500321 . S2CID 231730075 .