Allergie
Les allergies , également connues sous le nom de maladies allergiques , sont un certain nombre de conditions causées par une hypersensibilité du système immunitaire à des substances généralement inoffensives dans l’environnement. [12] Ces maladies comprennent le rhume des foins , les allergies alimentaires , la dermatite atopique , l’Asthme allergique et l’ anaphylaxie . [2] Les symptômes peuvent inclure des yeux rouges , une éruption cutanée avec démangeaisons , des éternuements , un nez qui coule , un essoufflement ou un gonflement. [1] Intolérances alimentaireset l’intoxication alimentaire sont des conditions distinctes. [4] [5]
| Allergie | |
|---|---|
 |
|
| L’urticaire est un symptôme allergique courant. | |
| Spécialité | Immunologie |
| Les symptômes | Yeux rouges , démangeaisons, nez qui coule , essoufflement , gonflement, éternuements [1] |
| Les types | Rhume des foins , allergies alimentaires , dermatite atopique , Asthme allergique , anaphylaxie [2] |
| causes | Facteurs génétiques et environnementaux [3] |
| Méthode diagnostique | Basé sur les symptômes, test cutané , test sanguin [4] |
| Diagnostic différentiel | Intolérances alimentaires , intoxications alimentaires [5] |
| La prévention | Exposition précoce à des allergènes potentiels [6] |
| Traitement | Éviter les allergènes connus, les médicaments, l’ immunothérapie allergénique [7] |
| Médicament | Stéroïdes , antihistaminiques , épinéphrine , stabilisateurs des mastocytes , antileucotriènes [7] [8] [9] [10] |
| La fréquence | Commun [11] |
Que se passe-t-il lorsque vous êtes allergique ? – chimiste analytique Georgina Ross ( Université et recherche de Wageningen )
Les allergènes courants comprennent le pollen et certains aliments. [12] Les métaux et autres substances peuvent également causer de tels problèmes. [12] La nourriture, les piqûres d’insectes et les médicaments sont des causes fréquentes de réactions graves. [3] Leur développement est dû à la fois à des facteurs génétiques et environnementaux. [3] Le mécanisme sous-jacent implique des anticorps immunoglobulines E (IgE), une partie du système immunitaire de l’organisme, se liant à un allergène puis à un récepteur sur les mastocytes ou les basophiles où il déclenche la libération de produits chimiques inflammatoires tels que l’histamine . [13]Le diagnostic est généralement basé sur les antécédents médicaux d’une personne . [4] Des tests supplémentaires de la peau ou du sang peuvent être utiles dans certains cas. [4] Des tests positifs, cependant, peuvent ne pas signifier qu’il y a une allergie significative à la substance en question. [14]
Une exposition précoce à des allergènes potentiels peut être protectrice. [6] Les traitements des allergies comprennent l’évitement des allergènes connus et l’utilisation de médicaments tels que les stéroïdes et les antihistaminiques . [7] Dans les réactions graves, l’adrénaline injectable (épinéphrine) est recommandée. [8] L’immunothérapie allergénique , qui expose progressivement les personnes à des quantités de plus en plus importantes d’allergènes, est utile pour certains types d’allergies comme le rhume des foins et les réactions aux piqûres d’insectes. [7] Son utilisation dans les allergies alimentaires n’est pas claire. [7]
Les allergies sont fréquentes. [11] Dans le monde développé, environ 20 % des personnes sont touchées par la rhinite allergique , [15] environ 6 % des personnes ont au moins une allergie alimentaire, [4] [6] et environ 20 % ont une dermatite atopique à un moment donné . à l’heure. [16] Selon le pays, environ 1 à 18 % des personnes souffrent d’asthme. [17] [18] L’anaphylaxie survient entre 0,05 et 2 % des personnes. [19] Les taux de nombreuses maladies allergiques semblent augmenter. [8] [20] [21] Le mot “allergie” a été utilisé pour la première fois par Clemens von Pirquet en 1906. [3]
Signes et symptômes
| Organe affecté | Signes et symptômes courants |
|---|---|
| Nez | Gonflement de la muqueuse nasale ( rhinite allergique ) nez qui coule, éternuements |
| Sinus | Sinusite allergique |
| Yeux | Rougeur et démangeaison de la conjonctive (conjonctivite allergique, aqueuse) |
| Compagnies aériennes | Éternuements, toux, bronchoconstriction , respiration sifflante et dyspnée , parfois de véritables crises d’ asthme , dans les cas graves, les voies respiratoires se resserrent en raison d’un gonflement connu sous le nom d’ œdème laryngé |
| Oreilles | Sensation de plénitude, éventuellement douleur et troubles auditifs dus à l’absence de drainage de la trompe d’Eustache. |
| La peau | Éruptions cutanées , telles que l’eczéma et l’ urticaire (urticaire) |
| Tube digestif | Douleurs abdominales , ballonnements , vomissements , diarrhée |
De nombreux allergènes tels que la poussière ou le pollen sont des particules en suspension dans l’air. Dans ces cas, les symptômes apparaissent dans les zones en contact avec l’air, comme les yeux, le nez et les poumons. Par exemple, la rhinite allergique , également connue sous le nom de rhume des foins, provoque une irritation du nez, des éternuements, des démangeaisons et une rougeur des yeux. [22] Les allergènes inhalés peuvent également entraîner une production accrue de mucus dans les poumons , un essoufflement , une toux et une respiration sifflante. [23]
Outre ces allergènes ambiants, des réactions allergiques peuvent résulter d’ aliments , de piqûres d’insectes et de réactions à des médicaments comme l’aspirine et des antibiotiques comme la pénicilline . Les symptômes d’allergie alimentaire comprennent des douleurs abdominales , des ballonnements , des vomissements, de la diarrhée , des démangeaisons cutanées et un gonflement de la peau pendant l’urticaire . Les allergies alimentaires provoquent rarement des réactions respiratoires (asthmatiques) ou des rhinites . [24] Piqûres d’insectes, nourriture, antibiotiques, et certains médicaments peuvent provoquer une réaction allergique systémique également appelée anaphylaxie ; plusieurs systèmes d’organes peuvent être affectés, y compris le Système digestif , le système respiratoire et le système circulatoire . [25] [26] [27] Selon le taux de gravité, l’anaphylaxie peut inclure des réactions cutanées, une bronchoconstriction, un gonflement , une pression artérielle basse , un coma et la mort . Ce type de réaction peut être déclenché soudainement ou son apparition peut être retardée. La nature de l’ anaphylaxieest telle que la réaction peut sembler s’atténuer, mais peut se reproduire pendant un certain temps. [27]
La peau
Les substances qui entrent en contact avec la peau, telles que le latex , sont également des causes fréquentes de réactions allergiques, appelées dermatite de contact ou eczéma. [28] Les allergies cutanées provoquent fréquemment des éruptions cutanées, ou un gonflement et une inflammation de la peau, dans ce que l’on appelle une réaction de ” plaie et poussée” caractéristique de l’urticaire et de l’œdème de Quincke . [29]
Avec les piqûres d’insectes, une réaction locale importante peut se produire (une zone de rougeur cutanée de plus de 10 cm). [30] Cela peut durer un à deux jours. [30] Cette réaction peut également survenir après une immunothérapie . [31]
Cause
Les facteurs de risque d’allergie peuvent être classés en deux catégories générales, à savoir les facteurs liés à l’ hôte et à l’environnement . [32] Les facteurs liés à l’hôte comprennent l’ hérédité , le sexe , la race et l’âge, l’hérédité étant de loin le plus important. Cependant, il y a eu des augmentations récentes de l’incidence des troubles allergiques qui ne peuvent être expliquées uniquement par des facteurs génétiques. Les quatre principaux candidats environnementaux sont les modifications de l’exposition aux maladies infectieuses pendant la petite enfance, la pollution de l’environnement , les niveaux d’allergènes et les changements alimentaires . [33]
Acariens
L’allergie aux acariens, également connue sous le nom d’allergie à la poussière domestique, est une sensibilisation et une réaction allergique aux excréments d’ acariens . L’allergie est fréquente [34] [35] et peut déclencher des réactions allergiques comme de l’asthme , de l’eczéma ou des démangeaisons . C’est la manifestation d’une parasitose . L’intestin de l’acarien contient de puissantes enzymes digestives (notamment la peptidase 1 ) qui persistent dans leurs excréments et sont les principaux inducteurs de réactions allergiques telles que la respiration sifflante . L’exosquelette de l’acarien peut également contribuer aux réactions allergiques. Contrairement à la galeacariens ou acariens du follicule cutané, les acariens ne s’enfouissent pas sous la peau et ne sont pas parasites. [36]
nourriture
Une grande variété d’aliments peuvent provoquer des réactions allergiques, mais 90 % des réactions allergiques aux aliments sont causées par le lait de vache , le soja , les œufs , le blé , les arachides , les noix , le poisson et les crustacés . [37] D’autres allergies alimentaires , affectant moins de 1 personne sur 10 000 habitants, peuvent être considérées comme “rares”. [38] L’utilisation de préparations pour nourrissons au lait hydrolysé par rapport aux préparations pour nourrissons au lait standard ne semble pas modifier le risque. [39]
L’allergie alimentaire la plus courante dans la population américaine est une sensibilité aux crustacés . [38] Bien que les allergies aux arachides soient connues pour leur gravité, les allergies aux arachides ne sont pas les allergies alimentaires les plus courantes chez les adultes ou les enfants. Des réactions graves ou potentiellement mortelles peuvent être déclenchées par d’autres allergènes et sont plus fréquentes lorsqu’elles sont associées à l’asthme. [37]
Les taux d’allergies diffèrent entre les adultes et les enfants. Les allergies aux arachides peuvent parfois être dépassées par les enfants. Les allergies aux œufs affectent un à deux pour cent des enfants, mais sont dépassées par environ les deux tiers des enfants à l’âge de 5 ans. [40] La sensibilité est généralement aux protéines du blanc plutôt qu’au jaune . [41]
Les allergies aux protéines du lait sont plus fréquentes chez les enfants. [42] Environ 60 % des réactions aux protéines du lait sont médiées par l’ immunoglobuline E , le reste étant généralement attribuable à une inflammation du côlon . [43] Certaines personnes sont incapables de tolérer le lait de chèvre ou de mouton ainsi que de vache, et beaucoup sont également incapables de tolérer les produits laitiers comme le fromage. Environ 10 % des enfants allergiques au lait auront une réaction au bœuf . Le bœuf contient de petites quantités de protéines qui sont présentes en plus grande abondance dans le lait de vache. [44] L’intolérance au lactose , une réaction courante au lait, n’est pas du tout une forme d’allergie, mais plutôt due à l’absence d’unenzyme dans le tube digestif .
Les personnes allergiques aux noix peuvent être allergiques à une ou plusieurs noix, y compris les noix de pécan , les pistaches , les pignons et les noix . [41] De plus , les graines , y compris les graines de sésame et les graines de pavot , contiennent des huiles dans lesquelles des protéines sont présentes, ce qui peut provoquer une réaction allergique. [41]
Les allergènes peuvent être transférés d’un aliment à un autre par génie génétique ; cependant, la modification génétique peut également éliminer les allergènes. Peu de recherches ont été faites sur la variation naturelle des concentrations d’allergènes dans les cultures non modifiées. [45] [46]
Latex
Le latex peut déclencher une réaction cutanée, respiratoire et systémique médiée par les IgE. La prévalence de l’allergie au latex dans la population générale serait inférieure à 1 %. Dans une étude hospitalière, 1 patient chirurgical sur 800 (0,125 %) a signalé une sensibilité au latex, bien que la sensibilité chez les travailleurs de la santé soit plus élevée, entre 7 et 10 %. Les chercheurs attribuent ce niveau plus élevé à l’exposition des travailleurs de la santé à des zones contenant d’importants allergènes de latex en suspension dans l’air, comme les salles d’opération, les unités de soins intensifs et les cabinets dentaires. Ces environnements riches en latex peuvent sensibiliser les travailleurs de la santé qui inhalent régulièrement des protéines allergènes. [47]
La réponse la plus fréquente au latex est une dermatite de contact allergique, une réaction d’hypersensibilité retardée apparaissant sous forme de lésions sèches et en croûte. Cette réaction dure généralement de 48 à 96 heures. La transpiration ou le frottement de la zone sous le gant aggrave les lésions, pouvant entraîner des ulcérations. [47] Les réactions anaphylactiques surviennent le plus souvent chez les patients sensibles qui ont été exposés aux gants en latex d’un chirurgien lors d’une chirurgie abdominale, mais d’autres expositions muqueuses , telles que les procédures dentaires, peuvent également produire des réactions systémiques. [47]
La sensibilité au latex et à la banane peut avoir des réactions croisées. De plus, les personnes allergiques au latex peuvent également être sensibles à l’avocat , au kiwi et à la châtaigne. [48] Ces personnes ont souvent des démangeaisons péribuccales et une urticaire locale . Ce n’est qu’occasionnellement que ces allergies d’origine alimentaire ont induit des réponses systémiques. Les chercheurs soupçonnent que la réactivité croisée du latex avec la banane, l’avocat , le kiwi et la châtaigne se produit parce que les protéines de latex sont structurellement homologues à certaines autres protéines végétales. [47]
Médicaments
Environ 10% des personnes déclarent être allergiques à la pénicilline ; cependant, 90% s’avèrent ne pas l’être. [49] Les allergies graves ne surviennent que dans environ 0,03 %. [49]
Les piqûres d’insectes
Typiquement, les insectes qui génèrent des réactions allergiques sont soit des insectes piqueurs ( guêpes , abeilles , frelons et fourmis ), soit des insectes piqueurs ( moustiques , tiques ). Les insectes piqueurs injectent du venin à leurs victimes, tandis que les insectes piqueurs introduisent normalement des anticoagulants .
Toxines interagissant avec les protéines
Une autre réaction protéique non alimentaire, la dermatite de contact induite par l’urushiol , survient après un contact avec l’herbe à puce , le sumac vénéneux de l’est , le sumac vénéneux de l’ ouest ou le sumac vénéneux . L’urushiol , qui n’est pas lui-même une protéine, agit comme un haptène et réagit chimiquement avec, se lie et modifie la forme des protéines membranaires intégrales sur les cellules cutanées exposées. Le système immunitaire ne reconnaît pas les cellules affectées comme des parties normales du corps, provoquant une réponse immunitaire médiée par les lymphocytes T. [50] De ces plantes vénéneuses, le sumac est la plus virulente. [51]La réponse dermatologique qui en résulte à la réaction entre l’urushiol et les protéines membranaires comprend une rougeur, un gonflement, des papules , des vésicules , des cloques et des stries. [52]
Les estimations varient selon le pourcentage de la population qui aura une réponse du système immunitaire. Environ 25 % de la population aura une forte réaction allergique à l’urushiol. En général, environ 80 à 90 % des adultes développeront une éruption cutanée s’ils sont exposés à 0,0050 milligramme (7,7 × 10 -5 gr) d’urushiol purifié, mais certaines personnes sont si sensibles qu’il suffit d’une trace moléculaire sur le peau pour déclencher une réaction allergique. [53]
La génétique
Les maladies allergiques sont fortement familiales : des jumeaux identiques sont susceptibles d’avoir les mêmes maladies allergiques environ 70 % du temps ; la même allergie survient environ 40 % du temps chez des jumeaux non identiques . [54] Les parents allergiques sont plus susceptibles d’avoir des enfants allergiques, [55] et les allergies de ces enfants sont susceptibles d’être plus graves que celles des enfants de parents non allergiques. Certaines allergies, cependant, ne sont pas cohérentes le long des généalogies ; des parents allergiques aux arachides peuvent avoir des enfants allergiques à l’herbe à poux . Il semble que la probabilité de développer des allergies soit héréditaireet lié à une irrégularité du système immunitaire, mais l’ allergène spécifique ne l’ est pas. [55]
Le risque de sensibilisation allergique et de développement d’allergies varie selon l’âge, les jeunes enfants étant les plus à risque. [56] Plusieurs études ont montré que les niveaux d’IgE sont les plus élevés dans l’enfance et chutent rapidement entre 10 et 30 ans. [56] Le pic de prévalence du rhume des foins est le plus élevé chez les enfants et les jeunes adultes et l’incidence de l’asthme est la plus élevée chez les enfants de moins de 10 ans. [57]
L’ethnicité peut jouer un rôle dans certaines allergies; cependant, les facteurs raciaux ont été difficiles à séparer des influences environnementales et des changements dus à la migration . [55] Il a été suggéré que différents locus génétiques sont responsables de l’asthme, pour être précis, chez les personnes d’ origine européenne , hispanique , asiatique et africaine . [58]
Hypothèse d’hygiène
Les maladies allergiques sont causées par des réponses immunologiques inappropriées à des antigènes inoffensifs entraînées par une réponse immunitaire médiée par TH2 . De nombreuses bactéries et virus déclenchent une réponse immunitaire médiée par TH1 , qui régule à la baisse les réponses TH2. Le premier mécanisme d’action proposé de l’hypothèse d’hygiène était qu’une stimulation insuffisante du bras TH1 du système immunitaire conduit à un bras TH2 hyperactif, qui à son tour conduit à une maladie allergique. [59]En d’autres termes, les individus vivant dans un environnement trop stérile ne sont pas exposés à suffisamment d’agents pathogènes pour occuper le système immunitaire. Étant donné que nos corps ont évolué pour faire face à un certain niveau de ces agents pathogènes, lorsqu’ils ne sont pas exposés à ce niveau, le système immunitaire attaquera des antigènes inoffensifs et donc des objets microbiens normalement bénins, comme le pollen, déclencheront une réponse immunitaire. [60]
L’hypothèse de l’hygiène a été développée pour expliquer l’observation selon laquelle le rhume des foins et l’eczéma , deux maladies allergiques, étaient moins fréquents chez les enfants de familles nombreuses, qui étaient, on le suppose, exposés à plus d’agents infectieux par l’intermédiaire de leurs frères et sœurs, que chez les enfants de familles avec un seul enfant. L’hypothèse de l’hygiène a été largement étudiée par les immunologistes et les épidémiologistes et est devenue un cadre théorique important pour l’étude des troubles allergiques. Il est utilisé pour expliquer l’augmentation des maladies allergiques observées depuis l’industrialisation, et l’incidence plus élevée des maladies allergiques dans les pays plus développés. L’hypothèse de l’hygiène s’est maintenant élargie pour inclure l’exposition aux bactéries et parasites symbiotiques en tant que modulateurs importants du développement du système immunitaire, ainsi qu’aux agents infectieux.
Les données épidémiologiques appuient l’hypothèse d’hygiène. Des études ont montré que diverses maladies immunologiques et auto-immunes sont beaucoup moins fréquentes dans le monde en développement que dans le monde industrialisé et que les immigrants du monde industrialisé en provenance du monde en développement développent de plus en plus des troubles immunologiques en fonction du temps écoulé depuis leur arrivée dans le monde industrialisé. [61] Des études longitudinales dans le tiers monde démontrent une augmentation des troubles immunologiques à mesure qu’un pays devient plus riche et, on le présume, plus propre. [62] L’utilisation d’antibiotiques au cours de la première année de vie a été liée à l’asthme et à d’autres maladies allergiques. [63]L’utilisation de produits de nettoyage antibactériens a également été associée à une incidence plus élevée d’asthme, tout comme l’accouchement par césarienne plutôt que par accouchement vaginal. [64] [65]
Stress
Le stress chronique peut aggraver les conditions allergiques. Cela a été attribué à une réponse prédominante T helper 2 (TH2) entraînée par la suppression de l’ interleukine 12 par le système nerveux autonome et l’ axe hypothalamo-hypophyso-surrénalien . La gestion du stress chez les personnes très sensibles peut améliorer les symptômes. [66]
Autres facteurs environnementaux
Il existe des différences entre les pays dans le nombre d’individus au sein d’une population souffrant d’allergies. Les maladies allergiques sont plus fréquentes dans les pays industrialisés que dans les pays plus traditionnels ou agricoles , et le taux de maladies allergiques est plus élevé dans les populations urbaines que dans les populations rurales , bien que ces différences soient de moins en moins définies. [67] Historiquement, les arbres plantés dans les zones urbaines étaient principalement des mâles pour empêcher la litière des graines et des fruits, mais le ratio élevé d’arbres mâles provoque une forte densité de pollen, un phénomène que l’horticulteur Tom Ogren a appelé « sexisme botanique ». [68]
Les altérations de l’exposition aux micro -organismes sont une autre explication plausible, à l’heure actuelle, de l’augmentation de l’ allergie atopique . [33] L’exposition aux endotoxines réduit la libération de cytokines inflammatoires telles que le TNF-α , l’ IFNγ , l’interleukine-10 et l’interleukine-12 par les globules blancs ( leucocytes ) qui circulent dans le sang . [69] On pense également que certaines protéines détectant les microbes , connues sous le nom de récepteurs de type Toll , présentes à la surface des cellules du corps, sont impliquées dans ces processus. [70]
Les vers intestinaux et les parasites similaires sont présents dans l’eau potable non traitée dans les pays en développement et étaient présents dans l’eau des pays développés jusqu’à la chloration et la purification de routine des approvisionnements en eau potable. [71] Des recherches récentes ont montré que certains parasites courants , tels que les vers intestinaux (par exemple, les ankylostomes ), sécrètent des produits chimiques dans la paroi intestinale (et, par conséquent, dans la circulation sanguine) qui suppriment le système immunitaire et empêchent le corps d’attaquer le parasite. [72] Cela donne lieu à une nouvelle approche de la théorie de l’hypothèse de l’hygiène – cette co-évolutiondes humains et des parasites a conduit à un système immunitaire qui ne fonctionne correctement qu’en présence des parasites. Sans eux, le système immunitaire devient déséquilibré et hypersensible. [73] En particulier, la recherche suggère que les allergies peuvent coïncider avec l’établissement retardé de la flore intestinale chez les nourrissons . [74] Cependant, les recherches à l’appui de cette théorie sont contradictoires, certaines études réalisées en Chine et en Éthiopie montrant une augmentation des allergies chez les personnes infectées par des vers intestinaux. [67] Des essais cliniques ont été lancés pour tester l’efficacité de certains vers dans le traitement de certaines allergies. [75]Il se peut que le terme « parasite » se révèle inapproprié, et qu’en fait une symbiose jusque-là insoupçonnée soit à l’œuvre. [75] Pour plus d’informations sur ce sujet, voir Thérapie helminthique .
Physiopathologie
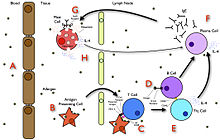
 Un schéma récapitulatif qui explique comment l’allergie se développe
Un schéma récapitulatif qui explique comment l’allergie se développe 
 Tissus touchés par l’inflammation allergique
Tissus touchés par l’inflammation allergique
Réponse aiguë

 Processus de dégranulation dans l’allergie. Deuxième exposition à l’allergène. 1 – antigène ; 2 – anticorps IgE ; 3 – Récepteur FcεRI ; 4 – médiateurs préformés (histamine, protéases, chimiokines, héparine) ; 5 – granulés ; 6 – mastocyte ; 7 – médiateurs nouvellement formés (prostaglandines, leucotriènes, thromboxanes, PAF ).
Processus de dégranulation dans l’allergie. Deuxième exposition à l’allergène. 1 – antigène ; 2 – anticorps IgE ; 3 – Récepteur FcεRI ; 4 – médiateurs préformés (histamine, protéases, chimiokines, héparine) ; 5 – granulés ; 6 – mastocyte ; 7 – médiateurs nouvellement formés (prostaglandines, leucotriènes, thromboxanes, PAF ).
Aux premiers stades de l’allergie, une réaction d’hypersensibilité de type I contre un allergène rencontré pour la première fois et présenté par un professionnel de la cellule présentatrice d’antigène provoque une réponse dans un type de cellule immunitaire appelé lymphocyte T H 2 ; un sous-ensemble de cellules T qui produisent une cytokine appelée interleukine-4 (IL-4). Ces cellules T H 2 interagissent avec d’autres lymphocytes appelés cellules B, dont le rôle est la production d’anticorps. Couplée aux signaux fournis par l’IL-4, cette interaction stimule la cellule B pour commencer la production d’une grande quantité d’un type particulier d’anticorps connu sous le nom d’IgE. Les IgE sécrétées circulent dans le sang et se lient à un récepteur spécifique des IgE (une sorte de récepteur Fc appelé FcεRI ) à la surface d’autres types de cellules immunitaires appelées mastocytes et basophiles , tous deux impliqués dans la réponse inflammatoire aiguë. Les cellules recouvertes d’IgE, à ce stade, sont sensibilisées à l’allergène. [33]
Si une exposition ultérieure au même allergène se produit, l’allergène peut se lier aux molécules d’IgE maintenues à la surface des mastocytes ou des basophiles. La réticulation des récepteurs IgE et Fc se produit lorsque plus d’un complexe récepteur IgE interagit avec la même molécule allergène et active la cellule sensibilisée. Les mastocytes et les basophiles activés subissent un processus appelé dégranulation , au cours duquel ils libèrent de l’histamine et d’autres médiateurs chimiques inflammatoires ( cytokines , interleukines , leucotriènes et prostaglandines ) de leurs granules dans les tissus environnants, provoquant plusieurs effets systémiques, tels que la vasodilatation ,sécrétion muqueuse , stimulation nerveuse et contraction des muscles lisses . Cela se traduit par une rhinorrhée , des démangeaisons, une dyspnée et une anaphylaxie . Selon l’individu, l’allergène et le mode d’introduction, les symptômes peuvent être systémiques (anaphylaxie classique) ou localisés à des systèmes corporels particuliers ; l’asthme est localisé au système respiratoire et l’eczéma est localisé au derme . [33]
Réponse en phase tardive
Après la disparition des médiateurs chimiques de la réponse aiguë, des réponses de phase tardive peuvent souvent se produire. Cela est dû à la migration d’autres leucocytes tels que les neutrophiles , les lymphocytes , les éosinophiles et les macrophages vers le site initial. La réaction est généralement observée 2 à 24 heures après la réaction initiale. [76] Les cytokines des mastocytes peuvent jouer un rôle dans la persistance des effets à long terme. Les réponses de phase tardive observées dans l’asthme sont légèrement différentes de celles observées dans d’autres réponses allergiques, bien qu’elles soient toujours causées par la libération de médiateurs par les éosinophiles et dépendent toujours de l’activité des cellules T H 2 . [77]
Dermatite de contact allergique
Bien que la dermatite de contact allergique soit qualifiée de réaction “allergique” (qui fait généralement référence à une hypersensibilité de type I), sa physiopathologie implique en fait une réaction qui correspond plus exactement à une réaction d’ hypersensibilité de type IV . [78] Dans l’hypersensibilité de type IV, il y a activation de certains types de lymphocytes T (CD8+) qui détruisent les cellules cibles au contact, ainsi que des macrophages activés qui produisent des enzymes hydrolytiques .
Diagnostic

 Une machine d’essai d’allergie fonctionnant dans un laboratoire d’immunologie diagnostique
Une machine d’essai d’allergie fonctionnant dans un laboratoire d’immunologie diagnostique
La prise en charge efficace des maladies allergiques repose sur la capacité à poser un diagnostic précis. [79] Les tests d’allergie peuvent aider à confirmer ou à exclure les allergies. [80] [81] Un diagnostic correct, des conseils et des conseils d’évitement basés sur des résultats de tests d’allergie valides réduisent l’incidence des symptômes et le besoin de médicaments, et améliorent la qualité de vie. [80] Pour évaluer la présence d’anticorps IgE spécifiques d’un allergène, deux méthodes différentes peuvent être utilisées : un test cutané ou un test sanguin d’allergie . Les deux méthodes sont recommandées et elles ont une valeur diagnostique similaire. [81] [82]
Les tests cutanés et les tests sanguins sont tout aussi rentables, et les preuves économiques en matière de santé montrent que les deux tests étaient rentables par rapport à l’absence de test. [80] En outre, des diagnostics précoces et plus précis permettent de réduire les coûts en raison de la réduction des consultations, des renvois aux soins secondaires, des diagnostics erronés et des admissions d’urgence. [83]
L’allergie subit des changements dynamiques au fil du temps. Des tests d’allergie réguliers des allergènes pertinents fournissent des informations sur si et comment la prise en charge des patients peut être modifiée, afin d’améliorer la santé et la qualité de vie. Les tests annuels sont souvent la pratique pour déterminer si l’allergie au lait, aux œufs, au soja et au blé a été dépassée, et l’intervalle de test est étendu à 2 à 3 ans pour l’allergie aux arachides, aux noix, au poisson et aux crustacés. [81] Les résultats des tests de suivi peuvent guider la prise de décision quant à savoir si et quand il est sûr d’introduire ou de réintroduire des aliments allergènes dans le régime alimentaire. [84]
Test de piqûre cutanée



 Tests cutanés sur le dos
Tests cutanés sur le dos
Les tests cutanés sont également connus sous le nom de « tests de ponction » et « tests de piqûre » en raison de la série de minuscules perforations ou piqûres faites dans la peau du patient. De petites quantités d’allergènes présumés et/ou de leurs extraits ( p. ex. , pollen, herbe, protéines d’acariens, extrait d’arachide) sont introduites sur les sites de la peau marqués au stylo ou au colorant (l’encre/le colorant doit être soigneusement sélectionné, de peur qu’il ne provoque une allergie réponse elle-même). Un petit appareil en plastique ou en métal est utilisé pour perforer ou piquer la peau. Parfois, les allergènes sont injectés « par voie intradermique » dans la peau du patient, avec une aiguille et une seringue. Les zones communes pour les tests comprennent l’intérieur de l’avant-bras et le dos.
Si le patient est allergique à la substance, une réaction inflammatoire visible se produit généralement dans les 30 minutes. Cette réponse ira d’un léger rougissement de la peau à une véritable urticaire (appelée « papule et poussée ») chez les patients plus sensibles, semblable à une piqûre de moustique . L’interprétation des résultats du test cutané est normalement effectuée par les allergologues sur une échelle de gravité, avec +/− signifiant une réactivité limite et 4+ étant une réaction importante. De plus en plus, les allergologues mesurent et enregistrent le diamètre de la papule et de la réaction de poussée. L’interprétation par des allergologues bien formés est souvent guidée par la littérature pertinente. [85]Certains patients peuvent croire qu’ils ont déterminé leur propre sensibilité allergique à partir de l’observation, mais un test cutané s’est avéré bien meilleur que l’observation du patient pour détecter une allergie. [86]
Si une réaction anaphylactique grave mettant la vie en danger a amené un patient pour une évaluation, certains allergologues préféreront un test sanguin initial avant d’effectuer le test cutané. Les tests cutanés peuvent ne pas être une option si le patient a une maladie cutanée généralisée ou a pris des antihistaminiques au cours des derniers jours.
Tests de correctifs
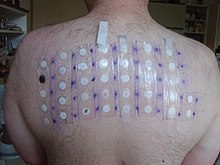
 Test de patch
Test de patch
Le test épicutané est une méthode utilisée pour déterminer si une substance spécifique provoque une inflammation allergique de la peau. Il teste les réactions retardées. Il est utilisé pour aider à déterminer la cause de l’allergie de contact avec la peau ou de la dermatite de contact . Des patchs adhésifs, généralement traités avec un certain nombre de produits chimiques allergiques courants ou de sensibilisants cutanés, sont appliqués sur le dos. La peau est ensuite examinée pour d’éventuelles réactions locales au moins deux fois, généralement 48 heures après l’application du patch, et à nouveau deux ou trois jours plus tard.
Test sanguin
Un test sanguin d’ allergie est simple et rapide et peut être commandé par un fournisseur de soins de santé agréé ( p. ex. , un spécialiste des allergies) ou un médecin généraliste. Contrairement aux tests cutanés, un test sanguin peut être effectué indépendamment de l’âge, de l’état de la peau, des médicaments, des symptômes, de l’activité de la maladie et de la grossesse. Les adultes et les enfants de tout âge peuvent subir un test sanguin d’allergie. Pour les bébés et les très jeunes enfants, une seule piqûre d’aiguille pour les tests sanguins d’allergie est souvent plus douce que plusieurs piqûres cutanées.
Un test sanguin d’allergie est disponible dans la plupart des laboratoires . Un échantillon du sang du patient est envoyé à un laboratoire pour analyse, et les résultats sont renvoyés quelques jours plus tard. Plusieurs allergènes peuvent être détectés avec un seul échantillon de sang. Les tests sanguins d’allergie sont très sûrs, car la personne n’est exposée à aucun allergène pendant la procédure de test.
Le test mesure la concentration d’ anticorps IgE spécifiques dans le sang. Les résultats des tests quantitatifs IgE augmentent la possibilité de classer comment différentes substances peuvent affecter les symptômes. En règle générale, plus la valeur des anticorps IgE est élevée, plus la probabilité de symptômes est grande. Les allergènes trouvés à de faibles niveaux qui aujourd’hui n’entraînent pas de symptômes ne peuvent pas aider à prédire le développement futur des symptômes. Le résultat sanguin quantitatif de l’allergie peut aider à déterminer à quoi un patient est allergique, à prévoir et à suivre l’évolution de la maladie, à estimer le risque d’une réaction grave et à expliquer la réactivité croisée . [87] [88]
Un faible taux d’IgE totales n’est pas suffisant pour exclure une sensibilisation aux allergènes couramment inhalés. [89] Des méthodes statistiques , telles que les courbes ROC , les calculs de valeurs prédictives et les rapports de vraisemblance, ont été utilisées pour examiner la relation entre diverses méthodes de test. Ces méthodes ont montré que les patients avec un taux élevé d’IgE totales ont une forte probabilité de sensibilisation allergique, mais une enquête plus approfondie avec des tests d’allergie pour des anticorps IgE spécifiques pour un allergène soigneusement choisi est souvent justifiée.
Les méthodes de laboratoire pour mesurer les anticorps IgE spécifiques pour les tests d’allergie comprennent le dosage immunoenzymatique (ELISA ou EIA), [90] le test radioallergosorbant (RAST) [90] et le dosage immunoenzymatique fluorescent (FEIA). [91]
Autres tests
Test de provocation : Le test de provocation consiste à introduire de petites quantités d’un allergène suspecté dans l’organisme par voie orale, par inhalation ou par d’autres voies. À l’exception des tests d’allergies alimentaires et médicamenteuses, les défis sont rarement effectués. Lorsque ce type de test est choisi, il doit être étroitement supervisé par un allergologue .
Tests d’élimination/challenge : Cette méthode de test est utilisée le plus souvent avec des aliments ou des médicaments. Un patient avec un allergène suspecté est invité à modifier son régime alimentaire pour éviter totalement cet allergène pendant un temps déterminé. Si le patient éprouve une amélioration significative, il peut alors être “challengé” en réintroduisant l’allergène, pour voir si les symptômes se reproduisent.
Tests non fiables : Il existe d’autres types de méthodes de test d’allergie qui ne sont pas fiables, notamment la kinésiologie appliquée (test d’allergie par relaxation musculaire), les tests de cytotoxicité , l’auto-injection d’urine, le titrage cutané (méthode de Rinkel) et les tests de provocation et de neutralisation (sous-cutanés) ou la provocation sublinguale. . [92]
Diagnostic différentiel
Avant qu’un diagnostic de maladie allergique puisse être confirmé, d’autres causes possibles des symptômes présentés doivent être envisagées. [93] La rhinite vasomotrice , par exemple, est l’une des nombreuses maladies qui partagent des symptômes avec la rhinite allergique, soulignant la nécessité d’un diagnostic différentiel professionnel. [94] Une fois qu’un diagnostic d’ asthme , de rhinite, d’ anaphylaxie ou d’une autre maladie allergique a été posé, il existe plusieurs méthodes pour découvrir l’agent causal de cette allergie.
La prévention
Donner des produits à base d’arachides tôt peut réduire le risque d’allergies, tandis que l’ allaitement maternel pendant au moins les premiers mois de la vie peut réduire le risque de dermatite . [95] [96] Il n’y a aucune bonne preuve que le régime d’une mère pendant la grossesse ou l’allaitement affecte le risque. [95] Il n’y a pas non plus de preuve que l’introduction différée de certains aliments soit utile. [95] Une exposition précoce à des allergènes potentiels peut en fait avoir un effet protecteur. [6]
La supplémentation en huile de poisson pendant la grossesse est associée à un risque moindre. [96] Les suppléments probiotiques pendant la grossesse ou la petite enfance peuvent aider à prévenir la dermatite atopique . [97] [98]
La gestion
La gestion des allergies consiste généralement à éviter ce qui déclenche l’allergie et les médicaments pour améliorer les symptômes. [7] L’immunothérapie allergénique peut être utile pour certains types d’allergies. [7]
Médicament
Plusieurs médicaments peuvent être utilisés pour bloquer l’action des médiateurs allergiques ou pour empêcher l’activation des cellules et les processus de dégranulation . Il s’agit notamment des antihistaminiques , des glucocorticoïdes , de l’épinéphrine (adrénaline), des stabilisateurs des mastocytes et des agents antileucotriènes qui sont des traitements courants des maladies allergiques. [99] Les anti-cholinergiques , les décongestionnants et d’autres composés censés altérer la chimiotaxie des éosinophiles sont également couramment utilisés. Bien que rare, la sévérité de l’ anaphylaxie nécessite souvent l’ adrénalineinjection, et lorsque les soins médicaux ne sont pas disponibles, un dispositif connu sous le nom d’auto-injecteur d’ épinéphrine peut être utilisé. [27]
Immunothérapie

 Immunothérapie anti-allergique
Immunothérapie anti-allergique
L’ immunothérapie allergénique est utile pour les allergies environnementales, les allergies aux piqûres d’insectes et l’asthme. [7] [100] Son avantage pour les allergies alimentaires n’est pas clair et n’est donc pas recommandé. [7] L’immunothérapie consiste à exposer les gens à des quantités de plus en plus importantes d’allergènes dans le but de modifier la réponse du système immunitaire. [7]
Des méta-analyses ont montré que les injections d’allergènes sous la peau sont efficaces dans le traitement de la rhinite allergique chez l’enfant [101] [102] et de l’asthme. [100] Les avantages peuvent durer des années après l’arrêt du traitement. [103] Il est généralement sûr et efficace pour la rhinite et la conjonctivite allergiques, les formes allergiques d’asthme et les insectes piqueurs. [104]
Les preuves soutiennent également l’utilisation de l’ immunothérapie sublinguale pour la rhinite et l’asthme, mais elles sont moins solides. [103] Pour les allergies saisonnières, le bénéfice est faible. [105] Sous cette forme, l’allergène est administré sous la langue et les gens le préfèrent souvent aux injections. [103] L’immunothérapie n’est pas recommandée comme traitement autonome de l’asthme. [103]
Médecine douce
Un traitement expérimental, la désensibilisation potentialisée enzymatique (EPD), a été essayé pendant des décennies mais n’est généralement pas accepté comme efficace. [106] L’EPD utilise des dilutions d’allergènes et une enzyme, la bêta-glucuronidase , à laquelle les lymphocytes T-régulateurs sont censés répondre en favorisant la désensibilisation, ou la régulation à la baisse, plutôt que la sensibilisation. L’EPD a également été essayé pour le traitement des maladies auto-immunes, mais les preuves ne montrent pas son efficacité. [106]
Une revue n’a trouvé aucune efficacité des traitements homéopathiques et aucune différence par rapport au placebo . Les auteurs ont conclu que, sur la base d’essais cliniques rigoureux de tous les types d’homéopathie pour les affections de l’enfance et de l’adolescence, il n’existe aucune preuve convaincante à l’appui de l’utilisation des traitements homéopathiques. [107]
Selon le National Center for Complementary and Integrative Health , États-Unis, les preuves sont relativement solides que l’irrigation nasale saline et le pétasite sont efficaces, par rapport à d’autres traitements de médecine alternative , pour lesquels les preuves scientifiques sont faibles, négatives ou inexistantes, telles que miel, acupuncture, oméga 3, probiotiques, astragale, capsaïcine, extrait de pépins de raisin, Pycnogenol, quercétine, spiruline, ortie, tinospora ou guduchi. [108] [109]
Épidémiologie
Les maladies allergiques – rhume des foins et asthme – ont augmenté dans le monde occidental au cours des 2 à 3 dernières décennies. [110] On estime que l’augmentation de l’Asthme allergique et d’autres troubles atopiques dans les pays industrialisés a commencé dans les années 1960 et 1970, avec de nouvelles augmentations au cours des années 1980 et 1990, [111] bien que certains suggèrent qu’une augmentation constante de la sensibilisation a été survenus depuis les années 1920. [112] Le nombre de nouveaux cas par an d’atopie dans les pays en développement est, en général, resté bien inférieur. [111]
Conditions allergiques : statistiques et épidémiologie| Type d’allergie | États-Unis | Royaume-Uni [113] |
|---|---|---|
| Rhinite allergique | 35,9 millions [114] (environ 11 % de la population [115] ) | 3,3 millions (environ 5,5 % de la population [116] ) |
| Asthme | 10 millions souffrent d’Asthme allergique (environ 3 % de la population). La prévalence de l’asthme a augmenté de 75 % entre 1980 et 1994. La prévalence de l’asthme est 39 % plus élevée chez les Afro-Américains que chez les Européens . [117] | 5,7 millions (environ 9,4 %). Chez les enfants de six et sept ans, l’asthme est passé de 18,4 % à 20,9 % en cinq ans, pendant la même période, le taux a diminué de 31 % à 24,7 % chez les 13 à 14 ans. |
| Eczéma atopique | Environ 9% de la population. Entre 1960 et 1990, la prévalence est passée de 3 % à 10 % chez les enfants. [118] | 5,8 millions (environ 1 % grave). |
| Anaphylaxie | Au moins 40 décès par an dus au venin d’insectes. Environ 400 décès dus à l’anaphylaxie à la pénicilline. Environ 220 cas d’anaphylaxie et 3 décès par an sont dus à une allergie au latex. [119] Environ 150 personnes meurent chaque année d’anaphylaxie due à une allergie alimentaire. [120] | Entre 1999 et 2006, 48 décès sont survenus chez des personnes âgées de cinq mois à 85 ans. |
| Venin d’insecte | Environ 15 % des adultes ont des réactions allergiques légères et localisées. Des réactions systémiques surviennent chez 3 % des adultes et moins de 1 % des enfants. [121] | Inconnue |
| Allergies médicamenteuses | Les réactions anaphylactiques à la pénicilline causent 400 décès par an. | Inconnue |
| Allergies alimentaires | Environ 6% des enfants américains de moins de 3 ans et 3,5 à 4% de l’ensemble de la population américaine. [ la citation nécessaire ] L’allergie d’ arachide et/ou d’écrou d’arbre (par exemple noix ) affecte environ trois millions d’Américains, ou 1.1% de la population. [120] | 5 à 7 % des nourrissons et 1 à 2 % des adultes. Une augmentation de 117,3% des allergies aux arachides a été observée de 2001 à 2005, environ 25 700 personnes en Angleterre sont concernées. |
| Allergies multiples (Asthme, eczéma et rhinite allergique ensemble) | Inconnue | 2,3 millions (environ 3,7 %), la prévalence a augmenté de 48,9 % entre 2001 et 2005. [122] |
Changement de fréquence
Bien que des facteurs génétiques régissent la susceptibilité à la maladie atopique, des augmentations de l’ atopie se sont produites dans un laps de temps trop court pour être expliquées par un changement génétique dans la population, indiquant ainsi des changements environnementaux ou de mode de vie. [111] Plusieurs hypothèses ont été identifiées pour expliquer ce taux accru ; une exposition accrue aux allergènes pérennes en raison des changements de logement et de l’augmentation du temps passé à l’intérieur, et des changements dans la propreté ou l’hygiène qui ont entraîné une diminution de l’activation d’un mécanisme de contrôle immunitaire commun, associés à des changements alimentaires, à l’obésité et à une diminution de l’exercice physique. [110] L’ hypothèse hygiéniste soutient [123]que des niveaux de vie et des conditions d’hygiène élevés exposent les enfants à moins d’infections. On pense que la réduction des infections bactériennes et virales au début de la vie éloigne le système immunitaire mature des réponses de type T H 1 , conduisant à des réponses T H 2 non restreintes qui permettent une augmentation des allergies. [73] [124]
Cependant, les changements dans les taux et les types d’infection n’ont pas été en mesure d’expliquer à eux seuls l’augmentation observée des maladies allergiques, et des preuves récentes ont attiré l’attention sur l’importance de l’ environnement microbien gastro -intestinal . Des preuves ont montré que l’exposition à des agents pathogènes alimentaires et féco-oraux , tels que l’hépatite A , Toxoplasma gondii et Helicobacter pylori (qui ont également tendance à être plus répandus dans les pays en développement), peut réduire le risque global d’atopie de plus de 60 %, [125] et un taux accru d’infections parasitaires a été associé à une diminution de la prévalence de l’asthme. [126]On suppose que ces infections exercent leur effet en modifiant de manière critique la régulation TH 1/ TH 2 . [127] Les éléments importants des nouvelles hypothèses d’hygiène comprennent également l’exposition aux endotoxines , l’exposition aux animaux de compagnie et le fait de grandir dans une ferme. [127]
Histoire
Certains symptômes attribuables aux maladies allergiques sont mentionnés dans des sources anciennes. [128] En particulier, trois membres de la dynastie romaine julio-claudienne ( Augustus , Claudius et Britannicus ) sont soupçonnés d’avoir des antécédents familiaux d’ atopie . [128] [129] Le concept d'”allergie” a été initialement introduit en 1906 par le pédiatre viennois Clemens von Pirquet , après avoir remarqué que les patients qui avaient reçu des injections de sérum de cheval ou de vaccin antivariolique avaient généralement des réactions plus rapides et plus graves aux secondes injections. . [130] Pirquet a appelé ce phénomène « allergie » du Mots grecs anciens ἄλλος allos signifiant “autre” et ἔργον ergon signifiant “travail”. [131]
Toutes les formes d’hypersensibilité étaient autrefois classées comme des allergies, et toutes étaient considérées comme causées par une activation inappropriée du système immunitaire. Plus tard, il est devenu clair que plusieurs mécanismes pathologiques différents étaient impliqués, avec le lien commun à une activation désordonnée du système immunitaire. En 1963, un nouveau schéma de classification a été conçu par Philip Gell et Robin Coombs qui décrivait quatre types de réactions d’hypersensibilité , connues sous le nom d’hypersensibilité de type I à type IV. [132] Avec cette nouvelle classification, le mot allergie , parfois précisé comme une véritable allergie, était limité aux hypersensibilités de type I (également appelées hypersensibilité immédiate), caractérisées par des réactions à développement rapide impliquant des anticorps IgE. [133]
Une percée majeure dans la compréhension des mécanismes de l’allergie a été la découverte de l’ immunoglobuline E (IgE) marquée par la classe des anticorps. L’ IgE a été découverte simultanément en 1966–67 par deux groupes indépendants : [134] l’équipe d’ Ishizaka au Children’s Asthma Research Institute and Hospital de Denver, Colorado, [135] et par Gunnar Johansson et Hans Bennich à Uppsala, en Suède. [136] Leur article commun a été publié en avril 1969. [137]
Diagnostic
Les tests radiométriques comprennent la méthode du test radioallergosorbant (test RAST), qui utilise des anticorps de liaison aux IgE (anti-IgE) marqués avec des isotopes radioactifs pour quantifier les niveaux d’anticorps IgE dans le sang. [138] D’autres méthodes plus récentes utilisent la technologie colorimétrique ou marquée par fluorescence à la place des isotopes radioactifs. [ citation nécessaire ]
La méthodologie RAST a été inventée et commercialisée en 1974 par Pharmacia Diagnostics AB, Uppsala, Suède, et l’acronyme RAST est en fait un nom de marque. En 1989, Pharmacia Diagnostics AB l’a remplacé par un test supérieur appelé test sanguin ImmunoCAP Specific IgE, qui utilise la nouvelle technologie de marquage par fluorescence. [ citation nécessaire ]
L’American College of Allergy Asthma and Immunology (ACAAI) et l’ American Academy of Allergy Asthma and Immunology (AAAAI) ont publié le rapport du groupe de travail conjoint “Pearls and pitfalls of allergy diagnostic testing” en 2008, et affirment fermement que le terme RAST est désormais obsolète :
Le terme RAST est devenu un langage familier pour toutes les variétés de tests (d’allergie in vitro). C’est malheureux car il est bien connu qu’il existe des tests performants et d’autres moins performants, mais ils sont tous appelés RAST, ce qui rend difficile de distinguer lequel est lequel. Pour ces raisons, il est maintenant recommandé d’abandonner l’utilisation de RAST comme descripteur générique de ces tests. [14]
La nouvelle version, le test sanguin IgE spécifique ImmunoCAP, est le seul test IgE spécifique à recevoir l’approbation de la Food and Drug Administration pour rapporter quantitativement à sa limite de détection de 0,1 kU/l. [ citation nécessaire ]
Spécialité médicale
Allergologue/Immunologue| Profession | |
|---|---|
| Des noms |
|
| Type de profession | Spécialité |
| Secteurs d’activité | Médecine |
| Spécialité | immunologie |
| La description | |
| Formation requise |
|
| Domaines d’ emploi |
Hôpitaux , Cliniques |
Un allergologue est un médecin spécialement formé pour gérer et traiter les allergies, l’asthme et les autres maladies allergiques. Aux États-Unis, les médecins titulaires d’une certification de l’ American Board of Allergy and Immunology (ABAI) ont suivi avec succès un programme de formation et un processus d’évaluation accrédités, y compris un examen surveillé pour démontrer leurs connaissances, leurs compétences et leur expérience des soins aux patients en allergie et en immunologie. [139] Pour devenir allergologue/immunologiste, il faut avoir suivi au moins neuf ans de formation. Après avoir terminé ses études de médecine et obtenu un diplôme en médecine, un médecin suivra une formation de trois ans en médecine interne (pour devenir interniste) ou en pédiatrie(pour devenir pédiatre). Une fois que les médecins ont terminé leur formation dans l’une de ces spécialités, ils doivent réussir l’examen de l’ American Board of Pediatrics (ABP), de l’ American Osteopathic Board of Pediatrics (AOBP), de l’ American Board of Internal Medicine (ABIM) ou de l’ American Board of Pediatrics (ABP). Conseil Ostéopathique de Médecine Interne (AOBIM). Les internistes ou les pédiatres souhaitant se concentrer sur la sous-spécialité de l’allergie-immunologie complètent ensuite au moins deux années d’études supplémentaires, appelées bourses, dans un programme de formation en allergie/immunologie. Les allergologues/immunologues répertoriés comme certifiés ABAI ont réussi l’examen de certification de l’ABAI suite à leur bourse. [140]
Au Royaume-Uni, l’allergie est une sous-spécialité de la médecine générale ou de la pédiatrie . Après l’obtention des examens de troisième cycle ( MRCP ou MRCPCH ), un médecin travaille pendant plusieurs années en tant qu’officier de l’état civil spécialisé avant d’être admis au registre des spécialistes du General Medical Council . Les services d’allergie peuvent également être fournis par des immunologistes . Un rapport du Royal College of Physicians de 2003 a présenté un cas d’amélioration de ce qui était considéré comme des services d’allergie inadéquats au Royaume-Uni. [141] En 2006, la Chambre des Lordsa convoqué une sous-commission. Il a également conclu en 2007 que les services d’allergie étaient insuffisants pour faire face à ce que les Lords ont qualifié d ‘«épidémie d’allergie» et de son coût social; il a formulé plusieurs recommandations. [142]
Rechercher
Des aliments à faible teneur en allergènes sont en cours de développement, tout comme des améliorations dans les prédictions des tests cutanés ; évaluation du patch test atopique ; dans les prédictions de résultats de piqûre de guêpe et un comprimé d’épinéphrine à désintégration rapide, et anti -IL-5 pour les maladies éosinophiles. [143]
Voir également
- Liste des allergènes
- Méné allergique
- Intolérance à l’histamine
- Syndrome d’allergie orale
Références
- ^ un b “Allergies environnementales : Symptômes” . NIAID . 22 avril 2015. Archivé de l’original le 18 juin 2015 . Récupéré le 19 juin 2015 .
- ^ un b “les Types de Maladies Allergiques” . NIAID . 29 mai 2015. Archivé de l’original le 17 juin 2015 . Récupéré le 17 juin 2015 .
- ^ un bcd Kay AB (2000). “Vue d’ensemble sur ‘l’allergie et les maladies allergiques : un regard vers l’avenir’ ” . British Medical Bulletin . 56 (4): 843–64. doi : 10.1258/0007142001903481 . PMID 11359624 .
- ^ un bcd Institut national des allergies et des maladies infectieuses (juillet 2012). « Un aperçu des allergies alimentaires » (PDF) . Archivé de l’original (PDF) le 5 mars 2016.
- ^ un b Bahna SL (décembre 2002). “Allergie au lait de vache contre intolérance au lait de vache”. Annales d’allergie, d’asthme et d’immunologie . 89 (6 Supplément 1) : 56–60. doi : 10.1016/S1081-1206(10)62124-2 . PMID 12487206 .
- ^ un bcd Sicherer SH , Sampson HA (février 2014). “Allergie alimentaire: épidémiologie, pathogenèse, diagnostic et traitement”. Le Journal de l’allergie et de l’immunologie clinique . 133 (2) : 291–307, quiz 308. doi : 10.1016/j.jaci.2013.11.020 . PMID 24388012 .
- ^ un bcdefghij ” Immunothérapie allergène ” . _ _ _ _ _ 22 avril 2015. Archivé de l’original le 17 juin 2015 . Récupéré le 15 juin 2015 .
- ^ un bc Simons FE (octobre 2009) . « Anaphylaxie : progrès récents dans l’évaluation et le traitement » (PDF) . Le Journal de l’allergie et de l’immunologie clinique . 124 (4) : 625–36, questionnaire 637–38. doi : 10.1016/j.jaci.2009.08.025 . PMID 19815109 . Archivé de l’original (PDF) le 27 juin 2013.
- ^ Finn, DF; Walsh, JJ (septembre 2013). “Stabilisateurs de mastocytes du XXIe siècle” . Journal britannique de pharmacologie . 170 (1): 23–37. doi : 10.1111/bph.12138 . PMC 3764846 . PMID 23441583 .
- ^ Mai, JR; Dolen, WK (décembre 2017). “Gestion de la rhinite allergique : un examen pour le pharmacien communautaire” . Thérapeutique clinique . 39 (12): 2410–19. doi : 10.1016/j.clinthera.2017.10.006 . PMID 29079387 .
- ^ un b “Maladies allergiques” . NIAID . 21 mai 2015. Archivé de l’original le 18 juin 2015 . Récupéré le 20 juin 2015 .
- ^ un bc McConnell , Thomas H. (2007). La nature de la maladie : pathologie pour les professions de la santé . Baltimore, MD : Lippincott Williams & Wilkins. p. 159. ISBN 978-0-7817-5317-3.
- ^ “Comment fonctionne une réponse allergique?” . NIAID . 21 avril 2015. Archivé de l’original le 18 juin 2015 . Récupéré le 20 juin 2015 .
- ^ un b Cox L, Williams B, Sicherer S, Oppenheimer J, Sher L, Hamilton R, Golden D (décembre 2008). “Perles et pièges des tests de diagnostic d’allergie: rapport de l’American College of Allergy, Asthma and Immunology / American Academy of Allergy, Asthma and Immunology Specific IgE Test Task Force”. Annales d’allergie, d’asthme et d’immunologie . 101 (6): 580–92. doi : 10.1016/S1081-1206(10)60220-7 . PMID 19119701 .
- ^ Wheatley LM, Togias A (janvier 2015). “Pratique clinique. Rhinite allergique” . Le New England Journal of Medicine . 372 (5): 456–63. doi : 10.1056/NEJMcp1412282 . PMC 4324099 . PMID 25629743 .
- ^ Thomsen SF (2014). « Dermatite atopique : histoire naturelle, diagnostic et traitement » . ISRN Allergie . 2014 : 354250. doi : 10.1155/2014/354250 . PMC 4004110 . PMID 25006501 .
- ^ “Stratégie mondiale pour la gestion et la prévention de l’asthme : Mise à jour 2015” (PDF) . Initiative mondiale pour l’asthme. 2015. p. 2. Archivé de l’original (PDF) le 17 octobre 2015.
- ^ “Stratégie mondiale pour la gestion et la prévention de l’asthme” (PDF) . Initiative mondiale pour l’asthme. 2011. p. 2–5. Archivé de l’original (PDF) en juillet 2016.
- ^ Leslie C. Grammer (2012). Maladies allergiques de Patterson (7e éd.). ISBN 978-1-4511-4863-3.
- ^ Anandan C, Nurmatov U, van Schayck OC, Sheikh A (février 2010). « La prévalence de l’asthme est-elle en déclin ? Revue systématique des études épidémiologiques » . Allergie . 65 (2): 152–67. doi : 10.1111/j.1398-9995.2009.02244.x . PMID 19912154 . S2CID 19525219 .
- ^ Pongdee, Thanaï. “Taux croissants d’allergies et d’asthme” . Académie américaine des allergies, de l’asthme et de l’immunologie .
- ^ Bope, Edward T.; En ligneRakel, Robert E. (2005). Thérapie actuelle de Conn . Philadelphie : WB Saunders Company. p. 880. ISBN 978-0-7216-3864-5.
- ^ Holgate ST (mars 1998). « Asthme et allergie, troubles de la civilisation ? » . QJM . 91 (3): 171–184. doi : 10.1093/qjmed/91.3.171 . PMID 9604069 .
- ^ Rusznak C, Davies RJ (février 1998). “ABC des allergies. Diagnostiquer une allergie” . BMJ . 316 (7132): 686–89. doi : 10.1136/bmj.316.7132.686 . PMC 1112683 . PMID 9522798 .
- ^ Golden DB (mai 2007). “Anaphylaxie par piqûre d’insecte” . Cliniques d’immunologie et d’allergie d’Amérique du Nord . 27 (2) : 261–272, vii. doi : 10.1016/j.iac.2007.03.008 . PMC 1961691 . PMID 17493502 .
- ^ Schafer JA, Mateo N, Parlier GL, Rotschafer JC (avril 2007). “Tests cutanés d’allergie à la pénicilline: que faisons-nous maintenant?”. Pharmacothérapie . 27 (4) : 542–5. doi : 10.1592/phco.27.4.542 . PMID 17381381 . S2CID 42870541 .
- ^ un bc Tang AW (octobre 2003) . “Un guide pratique de l’anaphylaxie”. Médecin de famille américain . 68 (7): 1325–1332. PMID 14567487 .
- ^ Brehler R, Kütting B (avril 2001). “L’allergie au latex de caoutchouc naturel : un problème d’intérêt interdisciplinaire en médecine” . Archives de médecine interne . 161 (8) : 1057–1064. doi : 10.1001/archite.161.8.1057 . PMID 11322839 .
- ^ Muller BA (mars 2004). « Urticaire et œdème de Quincke : une approche pratique ». Médecin de famille américain . 69 (5): 1123-128. PMID 15023012 .
- ^ un b Ludman SW, Boyle RJ (2015). “Allergie aux insectes piqueurs : perspectives actuelles sur l’immunothérapie au venin” . Journal de l’asthme et des allergies . 8 : 75–86. doi : 10.2147/JAA.S62288 . PMC 4517515 . PMID 26229493 .
- ^ Slavin, Raymond G.; Reisman, Robert E., éd. (1999). Guide expert de l’allergie et de l’immunologie . Philadelphie : Collège américain des médecins. p. 222. ISBN 978-0-943126-73-9.
- ^ Grammaticos AP (2008). “Les bases génétiques et environnementales des maladies atopiques”. Annales de médecine . 40 (7): 482–95. doi : 10.1080/07853890802082096 . PMID 18608118 . S2CID 188280 .
- ^ un bcd Janeway , Charles ; Paul Travers; Mark Walport; Mark Shlomchik (2001). Immunobiologie ; Cinquième édition . New York et Londres : Garland Science. pp. livre électronique. ISBN 978-0-8153-4101-7. Archivé de l’original le 28 juin 2009.
- ^ Conseiller municipal, Lesley (4 mars 2011). “Qui devrait s’inquiéter des acariens (et qui ne devrait pas)” . Le New York Times . ISSN 0362-4331 . Récupéré le 23 juillet 2020 .
- ^ “Allergie aux acariens” (PDF) . NHS .
- ^ Ogg, Barb. “Gestion des acariens” (PDF) . Extension, Institut de l’agriculture et des ressources naturelles, Université du Nebraska–Lincoln . Récupéré le 24 janvier 2019 .
- ^ un b “l’Asthme et la Fondation d’Allergie d’Amérique” . Archivé de l’original le 6 octobre 2012 . Récupéré le 23 décembre 2012 .
- ^ un b Maleki, Soheilia J; Burks, A. Wesley; Helm, Ricki M. (2006). Allergie alimentaire . Éditions Blackwell. p. 39–41. ISBN 978-1-55581-375-8.
- ^ Boyle RJ, Ierodiakonou D, Khan T, Chivinge J, Robinson Z, Geoghegan N, Jarrold K, Afxentiou T, Reeves T, Cunha S, Trivella M, Garcia-Larsen V, Leonardi-Bee J (mars 2016). “Formule hydrolysée et risque de maladie allergique ou auto-immune : revue systématique et méta-analyse” . BMJ . 352 : 1974. doi : 10.1136/bmj.i974 . PMC 4783517 . PMID 26956579 .
- ^ Järvinen KM, Beyer K, Vila L, Bardina L, Mishoe M, Sampson HA (juillet 2007). “Spécificité des anticorps IgE aux épitopes séquentiels de l’ovomucoïde d’œuf de poule comme marqueur de la persistance de l’allergie aux œufs”. Allergie . 62 (7): 758–65. doi : 10.1111/j.1398-9995.2007.01332.x . PMID 17573723 . S2CID 23540584 .
- ^ un bc Sicherer 63
- ^ Maleki, Burks & Helm 2006 , p. 41
- ^ “Organisation mondiale des allergies” . Archivé de l’original le 14 avril 2015 . Récupéré le 13 avril 2015 .
- ^ Sicherer 64
- ^ Herman EM (mai 2003). « Soja génétiquement modifié et allergies alimentaires » . Journal de botanique expérimentale . 54 (386): 1317–19. doi : 10.1093/jxb/erg164 . PMID 12709477 .
- ^ Panda R, Ariyarathna H, Amnuaycheewa P, Tetteh A, Pramod SN, Taylor SL, Ballmer-Weber BK, Goodman RE (février 2013). “Défis dans le test des cultures génétiquement modifiées pour les augmentations potentielles de l’expression des allergènes endogènes pour la sécurité” . Allergie . 68 (2): 142–51. doi : 10.1111/all.12076 . PMID 23205714 . S2CID 13814194 .
- ^ un bcd Sussman GL, Beezhold DH (janvier 1995). “Allergie au caoutchouc latex”. Annales de médecine interne . 122 (1): 43–46. doi : 10.7326/0003-4819-122-1-199501010-00007 . PMID 7985895 . S2CID 22549639 .
- ^ Fernández de Corres L, Moneo I, Muñoz D, Bernaola G, Fernández E, Audicana M, Urrutia I (janvier 1993). “Sensibilisation aux châtaignes et aux bananes chez les patients souffrant d’urticaire et d’anaphylaxie au contact du latex”. Annales d’allergie . 70 (1): 35–39. PMID 7678724 .
- ^ un b Gonzalez-Estrada A, Radojicic C (mai 2015). “Allergie à la pénicilline: Un guide pratique pour les cliniciens”. Journal de médecine de la clinique de Cleveland . 82 (5): 295–300. doi : 10.3949/ccjm.82a.14111 . PMID 25973877 . S2CID 6717270 .
- ^ C.Michael Hogan. Chêne empoisonné de l’Ouest : Toxicodendron diversilobum Archivé le 21 juillet 2009 à la Wayback Machine . GlobalTwitcher, éd. Nicklas Stromberg. 2008. Récupéré le 30 avril 2010.
- ^ Keeler, Harriet L. (1900). Nos arbres indigènes et comment les identifier . New York : les fils de Charles Scribner. pages 94 à 96 ; Frankel, Edward, PhD Poison Ivy, Poison Oak, Poison Sumac et leurs parents; Pistaches, mangues et noix de cajou . La Presse de Buis. Pacific Grove, Californie. 1991. ISBN 978-0-940168-18-3 .
- ^ DermAtlas -1892628434
- ^ Armstrong WP; Epstein WL (1995). “Chêne empoisonné: plus que simplement gratter la surface”. Herbalgram . 34 : 36–42. cité dans “Copie archivée” . Archivé de l’original le 6 octobre 2015 . Récupéré le 6 octobre 2015 .{{cite web}}: CS1 maint: archived copy as title (link)
- ^ Galli SJ (février 2000). “Allergie” . Biologie actuelle . 10 (3) : R93–5. doi : 10.1016/S0960-9822(00)00322-5 . PMID 10679332 . S2CID 215506771 .
- ^ un bc De Swert LF (février 1999). “Facteurs de risque d’allergie”. Journal européen de pédiatrie . 158 (2): 89–94. doi : 10.1007/s004310051024 . PMID 10048601 . S2CID 10311795 .
- ^ un b Croner S (novembre 1992). “Prédiction et détection du développement des allergies : influence des facteurs génétiques et environnementaux”. Le Journal de pédiatrie . 121 (5 Pt 2): S58–63. doi : 10.1016/S0022-3476(05)81408-8 . PMID 1447635 .
- ^ Jarvis D, Burney P (1997). “Epidémiologie de l’atopie et de la maladie atopique”. Dans Kay AB (éd.). Allergie et maladies allergiques . Vol. 2. Londres : Blackwell Science. pp. 1208–24.
- ^ Barnes KC, Grant AV, Hansel NN, Gao P, Dunston GM (janvier 2007). “Afro-Américains souffrant d’asthme : aperçus génétiques” . Actes de l’American Thoracic Society . 4 (1): 58–68. doi : 10.1513/pats.200607-146JG . PMC 2647616 . PMID 17202293 . Archivé de l’original le 22 juillet 2011.
- ^ Folkerts G, Walzl G, Openshaw PJ (mars 2000). “Est-ce que les infections infantiles courantes ‘apprennent’ au système immunitaire à ne pas être allergique?”. L’immunologie aujourd’hui . 21 (3): 118–20. doi : 10.1016/S0167-5699(00)01582-6 . PMID 10777250 .
- ^ “L’hypothèse d’hygiène” . Edouard Willet. 30 janvier 2013. Archivé de l’original le 30 avril 2013 . Récupéré le 30 mai 2013 .
- ^ Gibson PG, Henry RL, Shah S, Powell H, Wang H (septembre 2003). “La migration vers un pays occidental augmente les symptômes de l’asthme mais pas l’inflammation des voies respiratoires éosinophiles”. Pneumologie Pédiatrique . 36 (3): 209-215. doi : 10.1002/ppul.10323 . PMID 12910582 . S2CID 29589706 . . Récupéré le 6 juillet 2008.
- ^ Addo-Yobo EO, Woodcock A, Allotey A, Baffoe-Bonnie B, Strachan D, Custovic A (février 2007). “Bronchospasme induit par l’exercice et atopie au Ghana : deux enquêtes à dix ans d’intervalle” . PLO Médecine . 4 (2) : e70. doi : 10.1371/journal.pmed.0040070 . PMC 1808098 . PMID 17326711 .
- ^ Marra F, Lynd L, Coombes M, Richardson K, Legal M, Fitzgerald JM, Marra CA (mars 2006). “L’exposition aux antibiotiques pendant la petite enfance conduit-elle au développement de l’asthme ? : une revue systématique et une méta-analyse”. Poitrine . 129 (3): 610–618. doi : 10.1378/chest.129.3.610 . PMID 16537858 .
- ^ Thavagnanam S, Fleming J, Bromley A, Shields MD, Cardwell CR (avril 2008). “Une méta-analyse de l’association entre la césarienne et l’asthme infantile”. Allergie clinique et expérimentale . 38 (4): 629-33. doi : 10.1111/j.1365-2222.2007.02780.x . PMID 18352976 . S2CID 23077809 .
- ^ Zock JP, Plana E, Jarvis D, Antó JM, Kromhout H, Kennedy SM, Künzli N, Villani S, Olivieri M, Torén K, Radon K, Sunyer J, Dahlman-Hoglund A, Norbäck D, Kogevinas M (octobre 2007 ). “L’utilisation de sprays de nettoyage ménagers et l’asthme chez l’adulte : une étude longitudinale internationale” . Journal américain de médecine respiratoire et de soins intensifs . 176 (8) : 735–741. doi : 10.1164/rccm.200612-1793OC . PMC 2020829 . PMID 17585104 .
- ^ Dave ND, Xiang L, Rehm KE, Marshall GD (février 2011). « Stress et maladies allergiques » . Cliniques d’immunologie et d’allergie d’Amérique du Nord . 31 (1): 55–68. doi : 10.1016/j.iac.2010.09.009 . PMC 3264048 . PMID 21094923 .
- ^ un b Cooper PJ (2004). “Vers intestinaux et allergie humaine”. Immunologie Parasitaire . 26 (11–12): 455–67. doi : 10.1111/j.0141-9838.2004.00728.x . PMID 15771681 . S2CID 23348293 .
- ^ Ogren, Thomas Leo (29 avril 2015). “Le sexisme botanique cultive des allergies locales” . Scientifique américain . Récupéré le 18 janvier 2020 .
- ^ Braun-Fahrländer C, Riedler J, Herz U, Eder W, Waser M, Grize L, Maisch S, Carr D, Gerlach F, Bufe A, Lauener RP, Schierl R, Renz H, Nowak D, von Mutius E (septembre 2002). “L’exposition environnementale à l’endotoxine et sa relation avec l’asthme chez les enfants d’âge scolaire”. Le New England Journal of Medicine . 347 (12): 869-77. doi : 10.1056/NEJMoa020057 . PMID 12239255 .
- ^ Garn H, Renz H (2007). “Preuve épidémiologique et immunologique pour l’hypothèse d’hygiène”. Immunobiologie . 212 (6): 441–52. doi : 10.1016/j.imbio.2007.03.006 . PMID 17544829 .
- ^ Macpherson CN, Gottstein B, Geerts S (avril 2000). “Zoonoses parasitaires d’origine alimentaire et hydrique”. Revue Scientifique et Technique . 19 (1): 240–258. doi : 10.20506/rst.19.1.1218 . PMID 11189719 .
- ^ Carvalho EM, Bastos LS, Araújo MI (octobre 2006). “Vers et allergie”. Immunologie Parasitaire . 28 (10): 525–34. doi : 10.1111/j.1365-3024.2006.00894.x . PMID 16965288 . S2CID 12360685 .
- ^ un b Yazdanbakhsh M, Kremsner PG, van Ree R (avril 2002). “Allergie, parasites et hypothèse d’hygiène”. Sciences . 296 (5567): 490–94. Bibcode : 2002Sci…296..490Y . CiteSeerX 10.1.1.570.9502 . doi : 10.1126/science.296.5567.490 . PMID 11964470 .
- ^ Emanuelsson C, Spangfort MD (mai 2007). “Allergènes en tant que protéines eucaryotes dépourvues d’homologues bactériens”. Immunologie Moléculaire . 44 (12): 3256–60. doi : 10.1016/j.molimm.2007.01.019 . PMID 17382394 .
- ^ un b Falcone FH, Pritchard DI (avril 2005). “Inversion de rôle de parasite : vers sur l’épreuve”. Tendances en parasitologie . 21 (4): 157–60. doi : 10.1016/j.pt.2005.02.002 . PMID 15780835 .
- ^ Grimbaldeston MA, Metz M, Yu M, Tsai M, Galli SJ (décembre 2006). “Rôles effecteurs et immunorégulateurs potentiels des mastocytes dans les réponses immunitaires acquises associées aux IgE”. Opinion actuelle en immunologie . 18 (6): 751–60. doi : 10.1016/j.coi.2006.09.011 . PMID 17011762 .
- ^ Holt PG, Sly PD (octobre 2007). “Les cytokines Th2 dans la réponse de phase tardive de l’asthme”. Lancette . 370 (9596): 1396–98. doi : 10.1016/S0140-6736(07)61587-6 . PMID 17950849 . S2CID 40819814 .
- ^ Martín A, Gallino N, Gagliardi J, Ortiz S, Lascano AR, Diller A, Daraio MC, Kahn A, Mariani AL, Serra HM (août 2002). “Marqueurs inflammatoires précoces dans l’élicitation de la dermatite de contact allergique” . BMC Dermatologie . 2 : 9. doi : 10.1186/1471-5945-2-9 . PMC 122084 . PMID 12167174 .
- ^ Portnoy JM; et coll. (2006). “Tests de diagnostic d’allergie fondés sur des preuves”. Rapports actuels sur les allergies et l’asthme . 6 (6): 455–61. doi : 10.1007/s11882-006-0021-8 . PMID 17026871 . S2CID 33406344 .
- ^ a b c NICE Diagnostic et évaluation des allergies alimentaires chez les enfants et les jeunes en soins primaires et en milieu communautaire, 2011
- ^ un bc Boyce JA, Assa’ad A, Burks AW, Jones SM, Sampson HA, Wood RA, et al. (Décembre 2010). “Lignes directrices pour le diagnostic et la gestion des allergies alimentaires aux États-Unis : rapport du groupe d’experts parrainé par le NIAID” . Le Journal de l’allergie et de l’immunologie clinique . 126 (6 suppl.) : S1–58. doi : 10.1016/j.jaci.2010.10.007 . PMC 4241964 . PMID 21134576 .
- ^ Cox L (2011). “Vue d’ensemble des tests d’anticorps IgE spécifiques sérologiques chez les enfants”. Allergie et immunologie pédiatriques . 11 (6): 447–53. doi : 10.1007/s11882-011-0226-3 . PMID 21947715 . S2CID 207323701 .
- ^ “CG116 Allergie alimentaire chez les enfants et les jeunes: rapport sur les coûts” . Institut national de la santé et de l’excellence clinique . 23 février 2011. Archivé de l’original le 17 janvier 2012.
- ^ “Lignes directrices pour le diagnostic et la gestion des allergies alimentaires aux États-Unis: résumé du rapport du groupe d’experts parrainé par le NIAID” (PDF) . NIH. 2010. 11-7700.
- ^ Verstege A, Mehl A, Rolinck-Werninghaus C, Staden U, Nocon M, Beyer K, Niggemann B, et al. (septembre 2005). “La valeur prédictive de la taille de la plaie du test de piqûre cutanée pour le résultat des défis alimentaires oraux”. Allergie clinique et expérimentale . 35 (9) : 1220–1226. doi : 10.1111/j.1365-2222.2005.2324.x . PMID 16164451 . S2CID 38060324 .
- ^ Li JT, Andrist D, Bamlet WR, Wolter TD (novembre 2000). “Exactitude de la prédiction du patient des résultats des tests cutanés d’allergie”. Annales d’allergie, d’asthme et d’immunologie . 85 (5) : 382–384. doi : 10.1016/S1081-1206(10)62550-1 . PMID 11101180 .
- ^ Yunginger JW, Ahlstedt S, Eggleston PA, Homburger HA, Nelson HS, Ownby DR, et al. (juin 2000). “Tests quantitatifs d’anticorps IgE dans les maladies allergiques”. Journal d’allergie et d’immunologie clinique . 105 (6): 1077–1084. doi : 10.1067/mai.2000.107041 . PMID 10856139 .
- ^ Sampson HA (mai 2001). “Utilité des concentrations d’IgE spécifiques aux aliments pour prédire l’allergie alimentaire symptomatique”. Le Journal de l’allergie et de l’immunologie clinique . 107 (5): 891–96. doi : 10.1067/mai.2001.114708 . PMID 11344358 .
- ^ Kerkhof M, Dubois AE, Postma DS, Schouten JP, de Monchy JG (septembre 2003). “Rôle et interprétation des mesures d’IgE sériques totales dans le diagnostic des maladies allergiques des voies respiratoires chez l’adulte”. Allergie . 58 (9): 905–11. doi : 10.1034/j.1398-9995.2003.00230.x . PMID 12911420 . S2CID 34461177 .
- ^ un b “Test de Sang pour les Allergies” . WebMD . Archivé de l’original le 4 juin 2016 . Récupéré le 5 juin 2016 .
- ^ Khan FM, Ueno-Yamanouchi A, Serushago B, Bowen T, Lyon AW, Lu C, Storek J (janvier 2012). “Test d’activation des basophiles comparé au test de piqûre cutanée et au dosage immunoenzymatique de fluorescence pour l’immunoglobuline-E spécifique à l’aéroallergène” . Allergie, asthme et immunologie clinique . 8 (1) : 1. doi : 10.1186/1710-1492-8-1 . PMC 3398323 . PMID 22264407 .
- ^ “Diagnostic d’allergie” . Archivé de l’original le 11 août 2010. L’allergologue en ligne. Récupéré le 25 octobre 2010.
- ^ Asthme allergique et environnemental à eMedicine – Comprend une discussion sur les différentiels
- ^ Wheeler PW, Wheeler SF (septembre 2005). « Rhinite vasomotrice » . Médecin de famille américain . 72 (6): 1057-1062. PMID 16190503 . Archivé de l’original le 21 août 2008.
- ^ un bc Greer , Frank R.; Sicherer, Scott H.; Burks, A. Wesley (avril 2019). “Les effets des interventions nutritionnelles précoces sur le développement de la maladie atopique chez les nourrissons et les enfants : le rôle de la restriction alimentaire maternelle, de l’allaitement maternel, des formules hydrolysées et du moment de l’introduction d’aliments complémentaires allergènes” . Pédiatrie . 143 (4) : e20190281. doi : 10.1542/peds.2019-0281 . PMID 30886111 .
- ^ a b Garcia-Larsen V, Ierodiakonou D, Jarrold K, Cunha S, Chivinge J, Robinson Z, Geoghegan N, Ruparelia A, Devani P, Trivella M, Leonardi-Bee J, Boyle RJ (février 2018). “Régime pendant la grossesse et la petite enfance et risque de maladie allergique ou auto-immune : une revue systématique et une méta-analyse” . PLO Médecine . 15 (2) : e1002507. doi : 10.1371/journal.pmed.1002507 . PMC 5830033 . PMID 29489823 .
- ^ Pelucchi C, Chatenoud L, Turati F, Galeone C, Moja L, Bach JF, La Vecchia C (mai 2012). « Supplémentation en probiotiques pendant la grossesse ou la petite enfance pour la prévention de la dermatite atopique : une méta-analyse ». Épidémiologie . 23 (3): 402–414. doi : 10.1097/EDE.0b013e31824d5da2 . PMID 22441545 . S2CID 40634979 .
- ^ Sinn, John KH; En ligneOsborn, David A. (2007). Osborn, David (éd.). “Prébiotiques chez les nourrissons pour la prévention des allergies et de l’hypersensibilité alimentaire”. Base de données Cochrane des revues systématiques (2). doi : 10.1002/14651858.CD006474 . ISSN 1465-1858 .
- ^ Frieri M (juin 2018). “Syndrome d’activation des mastocytes”. Examens cliniques en allergie et immunologie . 54 (3): 353–365. doi : 10.1007/s12016-015-8487-6 . PMID 25944644 . S2CID 5723622 .
- ^ un b Abramson MJ, Puy RM, Weiner JM (août 2010). “Immunothérapie allergénique par injection pour l’asthme”. La base de données Cochrane des revues systématiques (8) : CD001186. doi : 10.1002/14651858.CD001186.pub2 . PMID 20687065 .
- ^ Penagos M, Compalati E, Tarantini F, Baena-Cagnani R, Huerta J, Passalacqua G, Canonica GW (août 2006). “Efficacité de l’immunothérapie sublinguale dans le traitement de la rhinite allergique chez les patients pédiatriques de 3 à 18 ans : une méta-analyse d’essais randomisés, contrôlés par placebo, en double aveugle”. Annales d’allergie, d’asthme et d’immunologie . 97 (2): 141–148. doi : 10.1016/S1081-1206(10)60004-X . PMID 16937742 .
- ^ Calderon MA, Alves B, Jacobson M, Hurwitz B, Sheikh A, Durham S (janvier 2007). “Immunothérapie par injection d’allergènes pour la rhinite allergique saisonnière” . La base de données Cochrane des revues systématiques (1) : CD001936. doi : 10.1002/14651858.CD001936.pub2 . PMC 7017974 . PMID 17253469 .
- ^ un bcd Canonica GW, Bousquet J, Casale T, Lockey RF, Baena- Cagnani CE, Pawankar R, et al. (décembre 2009). « Immunothérapie sublinguale : document de position de l’Organisation mondiale contre les allergies 2009 » (PDF) . Allergie . 64 Supplément 91 : 1–59. doi : 10.1111/j.1398-9995.2009.02309.x . PMID 20041860 . S2CID 10420738 . Archivé de l’original (PDF) le 12 novembre 2011.
- ^ Rang MA, Li JT (septembre 2007). “Immunothérapie allergénique” . Actes de la clinique Mayo . 82 (9) : 1119–123. doi : 10.4065/82.9.1119 . PMID 17803880 .
- ^ Di Bona D, Plaia A, Leto-Barone MS, La Piana S, Di Lorenzo G (août 2015). “Efficacité des comprimés d’immunothérapie sublinguale aux allergènes de pollen de graminées pour la rhinoconjonctivite allergique saisonnière : une revue systématique et une méta-analyse” . JAMA médecine interne . 175 (8): 1301–09. doi : 10.1001/jamainternmed.2015.2840 . PMID 26120825 .
- ^ un b Terr AI (2004). “Formes non prouvées et controversées d’immunothérapie”. Allergie clinique et immunologie . 18 : 703–10. PMID 15042943 .
- ^ Altunç U, Pittler MH, Ernst E (janvier 2007). « L’homéopathie pour les affections de l’enfance et de l’adolescence : revue systématique des essais cliniques randomisés ». Actes de la clinique Mayo . 82 (1): 69–75. CiteSeerX 10.1.1.456.5352 . doi : 10.4065/82.1.69 . PMID 17285788 .
- ^ “12 façons naturelles de vaincre les allergies” . Archivé de l’original le 2 juillet 2016 . Récupéré le 3 juillet 2016 .
- ^ “Allergies saisonnières et approches de santé complémentaires: ce que dit la science” . 11 avril 2013. Archivé de l’original le 5 juillet 2016 . Récupéré le 3 juillet 2016 .
- ^ un b Platts-Mills TA, Erwin E, Heymann P, Woodfolk J (2005). “L’hypothèse de l’hygiène est-elle toujours une explication viable de la prévalence accrue de l’asthme?”. Allergie . 60 Supplément 79 : 25–31. doi : 10.1111/j.1398-9995.2005.00854.x . PMID 15842230 . S2CID 36479898 .
- ^ un bc Bloomfield SF, Stanwell-Smith R, Crevel RW, Pickup J (avril 2006). “Trop propre, ou pas trop propre : l’hypothèse d’hygiène et l’hygiène domestique” . Allergie clinique et expérimentale . 36 (4): 402–25. doi : 10.1111/j.1365-2222.2006.02463.x . PMC 1448690 . PMID 16630145 .
- ^ Isolauri E, Huurre A, Salminen S, Impivaara O (juillet 2004). “L’épidémie d’allergie s’étend au-delà des dernières décennies”. Allergie clinique et expérimentale . 34 (7): 1007–10. doi : 10.1111/j.1365-2222.2004.01999.x . PMID 15248842 . S2CID 33703088 .
- ^ “Chapitre 4: L’étendue et le fardeau de l’allergie au Royaume-Uni” . Chambre des Lords – Science et technologie – Sixième rapport . 24 juillet 2007. Archivé de l’original le 14 octobre 2010 . Récupéré le 3 décembre 2007 .
- ^ “AAAAI – rhinite, sinusite, rhume des foins, nez bouché, yeux larmoyants, infection des sinus” . Archivé de l’original le 18 juillet 2011 . Récupéré le 3 décembre 2007 .
- ^ Basé sur une population estimée à 303 millions en 2007 US POPClock Archivé le 16 mai 2012 à la Wayback Machine . Bureau américain du recensement.
- ^ Sur la base d’une population estimée à 60,6 millions , la population britannique passe à 60,6 millions Archivé le 2 décembre 2002 aux archives Web du gouvernement britannique
- ^ “AAAAI – asthme, allergie, allergies, prévention des allergies et de l’asthme, traitement des allergies et de l’asthme” . Archivé de l’original le 18 juillet 2011 . Récupéré le 3 décembre 2007 .
- ^ “AAAAI – état de la peau, démangeaisons de la peau, bosses, peau rouge irritée, réaction allergique, traitement de l’état de la peau” . Archivé de l’original le 30 novembre 2010 . Récupéré le 3 décembre 2007 .
- ^ “AAAAI – anaphylaxie, cause d’anaphylaxie, prévention, allergologue, statistiques sur l’anaphylaxie” . Archivé de l’original le 30 novembre 2010 . Récupéré le 3 décembre 2007 .
- ^ un b “AAAAI – allergie alimentaire, réactions alimentaires, anaphylaxie, prévention des allergies alimentaires” . Archivé de l’original le 30 mars 2010 . Récupéré le 3 décembre 2007 .
- ^ “AAAAI – insecte piquant, réaction allergique à la piqûre d’insecte, traitement de la piqûre d’insecte” . Archivé de l’original le 30 mars 2010 . Récupéré le 3 décembre 2007 .
- ^ Simpson CR, Newton J, Hippisley-Cox J, Sheikh A (novembre 2008). “Incidence et prévalence des troubles allergiques multiples enregistrées dans une base de données nationale de soins primaires” . Journal de la Société royale de médecine . 101 (11): 558–63. doi : 10.1258/jrsm.2008.080196 . PMC 2586863 . PMID 19029357 .
- ^ Strachan DP (novembre 1989). “Rhume des foins, hygiène et taille du ménage” . BMJ . 299 (6710): 1259–60. doi : 10.1136/bmj.299.6710.1259 . PMC 1838109 . PMID 2513902 .
- ^ Renz H, Blümer N, Virna S, Sel S, Garn H (2006). “La base immunologique de l’hypothèse d’hygiène”. Allergie et asthme dans la société moderne : une approche scientifique . Immunologie chimique et allergie. Vol. 91. p. 30–48. doi : 10.1159/000090228 . ISBN 978-3-8055-8000-7. PMID 16354947 .
- ^ Matricardi PM, Rosmini F, Riondino S, Fortini M, Ferrigno L, Rapicetta M, Bonini S (février 2000). “Exposition aux microbes d’origine alimentaire et oro-fécale versus virus aéroportés en relation avec l’atopie et l’Asthme allergique : étude épidémiologique” . BMJ . 320 (7232): 412–17. doi : 10.1136/bmj.320.7232.412 . PMC 27285 . PMID 10669445 .
- ^ Maîtres S, Barrett-Connor E (1985). “Parasites et asthme – prédictifs ou protecteurs ?”. Examens épidémiologiques . 7 : 49–58. doi : 10.1093/oxfordjournals.epirev.a036285 . PMID 4054238 .
- ^ un b Sheikh A, Strachan DP (juin 2004). “La théorie de l’hygiène : réalité ou fiction ?”. Opinion actuelle en oto-rhino-laryngologie et chirurgie de la tête et du cou . 12 (3): 232–236. doi : 10.1097/01.moo.0000122311.13359.30 . PMID 15167035 . S2CID 37297207 .
- ^ un b Kürşat Epöztürk; Şefik Görkey (2018). “Les maladies allergiques étaient-elles répandues dans l’Antiquité?” . Asthme Allergie Immunol . doi : 10.21911/aai.406 . Récupéré le 22 septembre 2018 .
- ^ Ring J. (août 1985). “1ère description d’une “anamnèse familiale atopique” dans la maison impériale julio-claudienne : Augustus, Claudius, Britannicus”. Hautartzt . 36 (8): 470–71. PMID 3899999 .
- ^ Clemens Peter Pirquet von Cesenatico à Qui l’a nommé?
- ^ Von Pirquet C (1906). “Allergie”. Munch Med Wochenschr . 53 (5) : 388–390. PMID 20273584 . Réimprimé dans Von Pirquet C (1946). “Allergie”. Annales d’allergie . 4 (5) : 388–390. PMID 20273584 .
- ^ Gell PG, Coombs RR (1963). Aspects cliniques de l’immunologie . Londres : Blackwell.
- ^ Szebeni, Janos (8 mai 2007). Le système du complément : nouveaux rôles dans la santé et la maladie . Springer Science et médias d’affaires. p. 361.ISBN _ 978-1-4020-8056-2.
- ^ Stanworth DR (1993). “La découverte des IgE”. Allergie . 48 (2): 67–71. doi : 10.1111/j.1398-9995.1993.tb00687.x . PMID 8457034 . S2CID 36262710 .
- ^ Ishizaka K, Ishizaka T, Hornbrook MM (juillet 1966). “Propriétés physico-chimiques de l’anticorps réaginique humain. IV. Présence d’une immunoglobuline unique en tant que support de l’activité réaginique”. Journal d’immunologie . 97 (1): 75–85. PMID 4162440 .
- ^ Johansson SG, Bennich H. Études immunologiques d’une immunoglobuline atypique (myélome) “ Immunology 1967; 13: 381–94.
- ^ Ishizaka, Teruko; Ishizaka, Kimishige ; Johansson, S. Gunnar O.; Bennich, Hans (1er avril 1969). “Libération d’histamine à partir de leucocytes humains par des anticorps anti-λE” . Journal d’immunologie . 102 (4): 884–92 . Récupéré le 29 février 2016 .
- ^ Ten RM, Klein JS, Frigas E (août 1995). “Tests allergiques cutanés” . Actes de la clinique Mayo . 70 (8): 783–84. doi : 10.4065/70.8.783 . PMID 7630219 .
- ^ “ABAI : Conseil américain d’allergie et d’immunologie” . Archivé de l’original le 20 juillet 2011 . Récupéré le 5 août 2007 .
- ^ “AAAAI – Qu’est-ce qu’un allergologue?” . Archivé de l’original le 30 novembre 2010 . Récupéré le 5 août 2007 .
- ^ Collège royal des médecins (2003). Allergie : le besoin non satisfait . Londres : Collège royal des médecins. ISBN 978-1-86016-183-4 . Version PDF Archivée le 28 novembre 2007 sur la Wayback Machine (1,03 Mo)
- ^ Chambre des Lords – Comité des sciences et de la technologie (2007). Allergy – HL 166-I, 6th Report of Session 2006–07 – Volume 1: Report . Londres : TSO (The Stationery Office). ISBN 978-0-10-401149-2. Archivé de l’original le 29 mars 2017.
- ^ Sicherer SH, Leung DY (juin 2007). “Progrès dans les maladies allergiques cutanées, l’anaphylaxie et les réactions d’hypersensibilité aux aliments, aux médicaments et aux insectes”. Le Journal de l’allergie et de l’immunologie clinique . 119 (6) : 1462–1469. doi : 10.1016/j.jaci.2007.02.013 . PMID 17412401 .
Liens externes
| Wikimedia Commons a des médias liés aux allergies . |
| Wikivoyage contient des informations de voyage pour Allergies . |
- Allergie à Curlie
- “Allergie” . MedlinePlus . Bibliothèque nationale de médecine des États-Unis.
Portails : ![]()
![]() La biologie
La biologie ![]()
![]() Médecine
Médecine