Dermatite
La dermatite est une inflammation de la peau , généralement caractérisée par des démangeaisons , des rougeurs et une éruption cutanée . [1] Dans les cas de courte durée, il peut y avoir de petites cloques , tandis que dans les cas à long terme, la peau peut s’épaissir . [1] La zone de peau impliquée peut varier de petite à couvrir tout le corps. [1] [2] La dermatite est souvent appelée eczéma , et la différence entre ces termes n’est pas standardisée .
| La dermatite atopique | |
|---|---|
| Autres noms | Eczéma |
 |
|
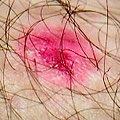
| Un cas modéré de dermatite des mains | |
| Spécialité | Dermatologie |
| Les symptômes | Démangeaisons , peau rouge , éruption cutanée [1] |
| Complications | Infection cutanée [2] |
| causes | Dermatite atopique , dermatite de contact allergique , dermatite de contact irritante , dermatite séborrhéique , dermatite de stase [1] [2] |
| Méthode diagnostique | Basé sur le symptôme [1] |
| Diagnostic différentiel | Gale , psoriasis , dermatite herpétiforme , lichen simplex chronique [3] |
| La prévention | Acides gras essentiels [4] |
| Traitement | Hydratants , crèmes stéroïdes , antihistaminiques [2] [5] |
| La fréquence | 245 millions en 2015 [6] (3,34% de la population mondiale) |
La cause exacte de la condition est souvent peu claire. [2] Les cas peuvent impliquer une combinaison d’ allergie et de mauvais retour veineux . [1] Le type de dermatite est généralement déterminé par les antécédents de la personne et l’emplacement de l’éruption cutanée. [1] Par exemple, la dermatite irritante survient souvent sur les mains de ceux qui les mouillent fréquemment. [1] La dermatite de contact allergique survient lors d’une exposition à un allergène , provoquant une réaction d’ hypersensibilité cutanée. [1]
La prévention de la dermatite atopique repose généralement sur les Acides gras essentiels [ 4] et peut être traitée avec des Hydratants et des crèmes stéroïdes . [5] Les crèmes stéroïdes doivent généralement être de force moyenne à élevée et utilisées pendant moins de deux semaines à la fois, car des effets secondaires peuvent survenir. [7] Des antibiotiques peuvent être nécessaires s’il y a des signes d’ infection cutanée . [2] La dermatite de contact est généralement traitée en évitant l’allergène ou l’irritant. [8] [9] Les antihistaminiques peuvent aider à dormir et diminuer le grattage nocturne. [2]
On estime que la dermatite touche 245 millions de personnes dans le monde en 2015, [6] ou 3,34 % de la population mondiale. La dermatite atopique est le type le plus courant et commence généralement dans l’enfance. [1] [2] Aux États-Unis, elle touche environ 10 à 30 % des personnes. [2] La dermatite de contact est deux fois plus fréquente chez les femmes que chez les hommes. [10] La dermatite de contact allergique touche environ 7 % des personnes à un moment donné de leur vie. [11] La dermatite de contact irritante est courante, en particulier chez les personnes exerçant certaines professions ; les taux exacts ne sont pas clairs. [12]
Les types
La dermatite comprend : [1] [2]
- La dermatite atopique
- Dermatite de contact allergique
- Dermite de contact irritante
- Dermatite séborrhéique
- Dermatite de stase
Signes et symptômes

 Dermatite de la main
Dermatite de la main
Les symptômes de la dermatite varient avec toutes les différentes formes de la maladie. Bien que chaque type de dermatite ait des symptômes différents, certains signes sont communs à tous, notamment une rougeur de la peau, un gonflement , des démangeaisons et des lésions cutanées avec parfois un suintement et des cicatrices. De plus, la zone de la peau sur laquelle les symptômes apparaissent a tendance à être différente avec chaque type de dermatite, que ce soit sur le cou , le poignet , l’avant- bras , la cuisse ou la cheville . Bien que l’emplacement puisse varier, le principal symptôme de cette affection est la peau qui démange. Plus rarement, il peut apparaître sur la région génitale , comme la vulve ouscrotum . [13] [14] Les symptômes de ce type de dermatite peuvent être très intenses et peuvent aller et venir. La dermatite de contact irritante est généralement plus douloureuse que les démangeaisons.
Bien que les symptômes de la dermatite atopique varient d’une personne à l’autre, les symptômes les plus courants sont une peau sèche, qui démange et qui rougit. Les zones de peau affectées typiques comprennent les plis des bras, l’arrière des genoux , les poignets, le visage et les mains . La dermatite périorale se réfère à une éruption rouge bosselée autour de la bouche. [15]
Les symptômes de la dermatite herpétiforme comprennent des démangeaisons, des picotements et une sensation de brûlure. Des papules et des vésicules sont souvent présentes. [16] Les petites bosses rouges rencontrées dans ce type de dermatite mesurent généralement environ 1 cm, sont de couleur rouge et peuvent être regroupées ou réparties symétriquement sur le haut ou le bas du dos, les fesses , les coudes , les genoux, le cou, les épaules et le cuir chevelu . .
Les symptômes de la dermatite séborrhéique , en revanche, ont tendance à apparaître progressivement, de la desquamation sèche ou grasse du cuir chevelu ( pellicules ) à la desquamation des zones du visage, parfois accompagnée de démangeaisons, mais sans perte de cheveux . [17] Chez les nouveau- nés , la maladie provoque une éruption cutanée épaisse et jaunâtre, souvent accompagnée d’une érythème fessier . Dans les cas graves, les symptômes peuvent apparaître le long de la racine des cheveux, derrière les oreilles, sur les sourcils , sur l’arête du nez , autour du nez, sur la poitrine et dans le haut du dos. [18]
-
![]()
![]()
Dermatite
-
![]()
![]()
Dermatite plus sévère
-
![]()
![]()
Une plaque de dermatite qui a été rayée
-
![]()
![]()
Dermatite complexe
Complications
Les personnes atteintes d’eczéma ne doivent pas être vaccinées contre la variole en raison du risque de développer un eczéma vaccinatum , une complication potentiellement grave et parfois mortelle. [19] D’autres risques majeurs pour la santé des personnes atteintes de dermatite sont les infections virales et bactériennes, car les patients atteints de dermatite atopique présentent des carences en protéines et en lipides qui ont des fonctions de barrière ainsi que des défauts dans les cellules dendritiques et, par conséquent, sont incapables d’empêcher les envahisseurs étrangers d’entrer. infections récurrentes. [20] Si elles ne sont pas traitées, ces infections peuvent mettre la vie en danger, c’est pourquoi l’amélioration de la barrière cutanée (comme l’hydratation quotidienne pour minimiser la perte d’eau transépidermique) et la thérapie anti-inflammatoire sont recommandées comme mesures préventives. [20]
Cause
La cause de la dermatite est inconnue, mais on suppose qu’elle est une combinaison de facteurs génétiques et environnementaux. [2]
Environnement
L’ hypothèse de l’hygiène postule que la cause de l’asthme , de l’eczéma et d’autres maladies allergiques est un environnement inhabituellement propre dans l’enfance qui conduit à un Microbiote humain insuffisant . Elle est étayée par des études épidémiologiques sur l’asthme. [21] L’hypothèse stipule que l’exposition aux bactéries et à d’autres modulateurs du système immunitaire est importante au cours du développement, et manquer cette exposition augmente le risque d’asthme et d’allergie. [22] Une revue systématique de la littérature sur l’eczéma a révélé que les zones urbaines ont une prévalence accrue d’eczéma par rapport aux zones rurales. [23]Bien qu’il ait été suggéré que l’eczéma puisse parfois être une réaction allergique aux excréments d’ acariens , [24] avec jusqu’à 5% des personnes présentant des anticorps contre les acariens, [25] le rôle global que cela joue attend d’être corroboré. [26]
Malnutrition
Une Carence en acides gras essentiels entraîne une dermatite similaire à celle observée en cas de carence en zinc ou en biotine . [4]
Génétique
Un certain nombre de gènes ont été associés à l’eczéma, dont l’un est la filaggrine . [5] Des études à l’échelle du génome ont trouvé trois nouvelles variantes génétiques associées à l’eczéma : OVOL1, ACTL9 et IL4-KIF3A. [27]
L’eczéma survient environ trois fois plus fréquemment chez les personnes atteintes de la Maladie coeliaque et environ deux fois plus fréquemment chez les parents de personnes atteintes de la Maladie coeliaque, indiquant potentiellement un lien génétique entre les conditions. [28] [29]
La prévention
L’ allaitement maternel exclusif des nourrissons pendant au moins les premiers mois peut réduire le risque. [30] Il n’y a aucune bonne preuve que le régime d’une mère pendant la grossesse ou l’allaitement affecte le risque, [30] et il n’y a aucune preuve que l’introduction retardée de certains aliments est utile. [30] Il existe des preuves provisoires que les probiotiques dans la petite enfance peuvent réduire les taux, mais elles sont insuffisantes pour recommander leur utilisation. [31] Il existe des preuves de certitude modérée que l’utilisation d’interventions de soins de la peau telles que les Émollients au cours de la première année de vie d’un nourrisson n’est pas efficace pour prévenir l’eczéma. [32]En fait, cela peut augmenter le risque d’infection cutanée et d’effets indésirables tels qu’une réaction allergique à certains Hydratants et une sensation de picotement. [32]
Régime équilibré
Il n’y a pas eu d’évaluation adéquate de la modification du régime alimentaire pour réduire l’eczéma. [33] [34] Il existe certaines preuves que les nourrissons ayant une allergie aux œufs établie peuvent avoir une réduction des symptômes si les œufs sont éliminés de leur alimentation. [33] Les avantages n’ont pas été démontrés pour d’autres régimes d’élimination, bien que les études soient petites et mal exécutées. [33] [34] Établir qu’il existe une allergie alimentaire avant un changement de régime pourrait éviter des changements de mode de vie inutiles. [33]
Les acides gras
Les huiles contenant des acides gras qui ont été étudiées pour prévenir la dermatite comprennent : [35] [36]
- Huile de maïs : Acide linoléique (LA)
- Huile de poisson : Acide eicosapentaénoïque (EPA) et acide docosahexaénoïque (DHA)
- Huile de graines de chanvre : Acide linoléique (LA) et acide alpha-linolénique (ALA)
Dans les années 1950, Arild Hansen a montré que chez l’homme : les nourrissons nourris au lait écrémé développaient la Carence en acides gras essentiels. Elle se caractérisait par une augmentation de l’apport alimentaire, une croissance médiocre et une dermatite squameuse, et était guérie par l’administration d’ huile de maïs .
La gestion
Il n’existe aucun remède connu pour certains types de dermatite, le traitement visant à contrôler les symptômes en réduisant l’inflammation et en soulageant les démangeaisons. La dermatite de contact est traitée en évitant ce qui la cause.
Mode de vie
Il est recommandé de se baigner une ou plusieurs fois par jour, généralement pendant cinq à dix minutes dans de l’eau tiède. [5] [37] Les savons doivent être évités, car ils ont tendance à dépouiller la peau des huiles naturelles et à provoquer une sécheresse excessive. [38] L’American Academy of Dermatology suggère d’utiliser une quantité contrôlée d’eau de Javel diluée dans un bain pour aider à la dermatite atopique. [39]
Les gens peuvent porter des vêtements conçus pour gérer les démangeaisons, les égratignures et la desquamation. [40]
Les mesures de réduction et d’évitement des acariens ont été étudiées dans des essais de faible qualité et n’ont pas montré de preuves d’amélioration de l’eczéma. [41]
Hydratants
Des preuves de faible qualité indiquent que les agents Hydratants ( Émollients ) peuvent réduire la gravité de l’eczéma et entraîner moins de poussées. [42] Chez les enfants, les formulations à base d’huile semblent être meilleures et les formulations à base d’eau ne sont pas recommandées. [5] On ne sait pas si les Hydratants contenant des céramides sont plus ou moins efficaces que les autres. [43] Les produits contenant des colorants, des parfums ou des cacahuètes ne doivent pas être utilisés. [5] Les pansements occlusifs la nuit peuvent être utiles. [5]
Certains Hydratants ou crèmes barrières peuvent réduire l’irritation de la dermatite professionnelle irritante des mains, [44] une maladie de la peau qui peut affecter les personnes occupant des emplois qui entrent régulièrement en contact avec de l’eau, des détergents , des produits chimiques ou d’autres irritants. [44] Certains Émollients peuvent réduire le nombre de poussées chez les personnes atteintes de dermatite. [42]
Médicaments
Si les symptômes sont bien contrôlés avec des Hydratants, les stéroïdes peuvent n’être nécessaires que lorsque des poussées se produisent. [5] Les Corticostéroïdes sont efficaces pour contrôler et supprimer les symptômes dans la plupart des cas. [45] Une utilisation quotidienne suffit généralement. [5] Pour l’eczéma léger à modéré, un stéroïde faible peut être utilisé (par exemple, l’ hydrocortisone ), tandis que dans les cas plus graves, un stéroïde plus puissant (par exemple, le propionate de clobétasol ) peut être utilisé. Dans les cas graves, des Corticostéroïdes oraux ou injectables peuvent être utilisés. Bien que ceux-ci apportent généralement des améliorations rapides, ils ont des effets secondaires plus importants.
L’utilisation à long terme de stéroïdes topiques peut entraîner une Atrophie cutanée , des stries , des télangiectasies . [5] Leur utilisation sur les peaux délicates (visage ou aine) se fait donc typiquement avec prudence. [5] Ils sont cependant généralement bien tolérés. [46] Une peau rouge brûlante , où la peau devient rouge à l’arrêt de l’utilisation de stéroïdes, a été signalée chez des adultes qui utilisent des stéroïdes topiques au moins quotidiennement pendant plus d’un an. [47]
Antihistaminiques
Il existe peu de preuves à l’appui de l’utilisation de médicaments antihistaminiques pour le soulagement de la dermatite. [5] [48] Les antihistaminiques sédatifs, tels que la diphenhydramine , peuvent être utiles chez ceux qui sont incapables de dormir à cause de l’eczéma. [5] Les antihistaminiques de deuxième génération ont des preuves minimes d’avantages. [49] Parmi les antihistaminiques de deuxième génération étudiés, la fexofénadine est la seule à montrer des preuves d’amélioration des démangeaisons avec des effets secondaires minimes. [49]
Immunosuppresseurs 

Les immunosuppresseurs topiques comme le pimécrolimus et le tacrolimus peuvent être meilleurs à court terme et semblent égaux aux stéroïdes après un an d’utilisation. [50] Leur utilisation est raisonnable chez ceux qui ne répondent pas ou ne tolèrent pas les stéroïdes. [51] [52] Les traitements sont généralement recommandés pour des périodes courtes ou fixes plutôt qu’indéfiniment. [5] [53] Le tacrolimus à 0,1 % s’est généralement avéré plus efficace que le pimecrolimus et égal en effet aux stéroïdes topiques de puissance moyenne. [54] Il n’y a aucun lien avec un risque accru de cancer lié à l’utilisation topique de crème de pimécrolimus à 1 %. [53]
Lorsque l’eczéma est sévère et ne répond pas aux autres formes de traitement, des immunosuppresseurs systémiques sont parfois utilisés. Les immunosuppresseurs peuvent provoquer des effets secondaires importants et certains nécessitent des tests sanguins réguliers. Les plus couramment utilisés sont la ciclosporine , l’azathioprine et le méthotrexate .
Le dupilumab est un nouveau médicament qui améliore les lésions d’eczéma, en particulier les eczémas modérés à sévères. [55] Le dupilumab, un anticorps monoclonal, supprime l’inflammation en ciblant le récepteur de l’ interleukine-4 .
Autres
En septembre 2021, la crème de ruxolitinib (Opzelura) a été approuvée par la Food and Drug Administration (FDA) des États-Unis pour le traitement topique de la dermatite atopique légère à modérée. [56] C’est un inhibiteur topique de Janus kinase . [56]
Luminothérapie
UVB à bande étroite
La dermatite atopique (DA) peut être traitée avec des UVB à bande étroite [57] qui augmentent la 25-hydroxyvitamine D 3 chez les personnes atteintes de la MA. [58]
La luminothérapie utilisant l’ héliothérapie , la balnéophotothérapie , le psoralène plus UVA (PUVA), la lumière a un soutien provisoire, mais la qualité des preuves n’est pas très bonne par rapport aux UVB à bande étroite et aux UVA1 . [59] Cependant, les UVB sont plus efficaces que les UVA1 pour le traitement de la dermatite atopique. [60]
La surexposition à la lumière ultraviolette comporte ses propres risques, en particulier celui de cancer de la peau . [61]
Médecine douce
Topique
Des preuves limitées suggèrent que l’acupuncture peut réduire les démangeaisons chez les personnes atteintes de dermatite atopique . [62]
La manipulation vertébrale chiropratique manque de preuves pour soutenir son utilisation pour la dermatite. [63] Il existe peu de preuves à l’appui de l’utilisation de traitements psychologiques. [64] Bien que des bains d’eau de Javel diluée aient été utilisés pour la dermatite infectée, il existe peu de preuves de cette pratique. [65]
Suppléments
- Soufre : Il n’existe actuellement aucune preuve scientifique de l’affirmation selon laquelle le traitement au soufre soulage l’eczéma. [66]
- Herbes chinoises [ clarification nécessaire ] : Il n’est pas clair si les herbes chinoises aident ou nuisent. [67] Les compléments alimentaires sont couramment utilisés par les personnes atteintes d’eczéma. [68]
- Ni l’huile d’onagre ni l’huile de graines de bourrache prises par voie orale ne se sont avérées efficaces. [69] Les deux sont associés à des troubles gastro-intestinaux. [69]
- Les probiotiques sont susceptibles de faire peu ou pas de différence dans les symptômes. [70]
Physiopathologie
L’eczéma peut être caractérisé par une spongiose qui permet aux médiateurs inflammatoires de s’accumuler. Différents sous-types de cellules dendritiques , telles que les cellules de Langerhans , les cellules épidermiques dendritiques inflammatoires et les cellules dendritiques plasmacytoïdes ont un rôle à jouer. [71] [72]
Diagnostic
Le diagnostic d’eczéma repose principalement sur l’ anamnèse et l’examen physique . [5] Dans des cas incertains, une biopsie cutanée peut être prise pour un diagnostic histopathologique de dermatite . [73] Les personnes atteintes d’eczéma peuvent être particulièrement sujettes à un diagnostic erroné d’ allergies alimentaires . [74]
Les tests épicutanés sont utilisés dans le diagnostic de la dermatite de contact allergique. [75] [76]
Classification
Le terme eczéma fait référence à un ensemble de caractéristiques cliniques. La classification des maladies sous-jacentes a été aléatoire avec de nombreux systèmes de classification différents et de nombreux synonymes utilisés pour décrire la même condition. [77]
Un type de dermatite peut être décrit par localisation (par exemple, eczéma des mains ), par aspect spécifique (eczéma craquelé ou discoïde) ou par cause possible ( eczéma variqueux ). Ajoutant encore à la confusion, de nombreuses sources utilisent le terme eczéma de manière interchangeable pour le type le plus courant : la dermatite atopique . [22]
L’ Académie européenne d’allergologie et d’immunologie clinique (EAACI) a publié une prise de position en 2001, qui simplifie la nomenclature des maladies liées aux allergies, y compris les eczémas atopiques et allergiques de contact. [78] Les eczémas non allergiques ne sont pas concernés par cette proposition.
Classification histopathologique
Par histopathologie , la dermatite superficielle (dans l’épiderme, le derme papillaire et le plexus vasculaire superficiel) peut essentiellement être classée dans l’un des groupes suivants : [79]
- Lésions vésiculobulleuses
- Dermatose pustuleuse
- Non vésicullobulleux, non pustuleux
- Avec des changements épidermiques
- Sans changements épidermiques. Celles-ci présentent de façon caractéristique un infiltrat inflammatoire périvasculaire superficiel et peuvent être classées par type d’infiltrat cellulaire : [79]
- Lymphocytaire (le plus courant)
- Lymphéosinophile
- Lymphoplasmocytaire
- Mastocyte
- Lymphohistiocytaire
- Neutrophile
Terminologie
Il existe plusieurs types de dermatite dont la dermatite atopique , la dermatite de contact, la dermatite de stase et la dermatite séborrhéique . [2] De nombreux auteurs utilisent les termes dermatite et eczéma comme synonymes, [1] et divers dictionnaires qui traitent les termes comme différenciables ne fournissent néanmoins pas de critères explicites pour les différencier, car les aspects de l’inflammation, du prurit et de l’agent provocateur exogène ou endogène tous peuvent s’appliquer à l’un ou l’autre terme, et donc les composants auto-immuns ne sont pas exclus de l’un ou de l’autre.
D’autres utilisent le terme eczéma pour désigner spécifiquement la dermatite atopique . [80] [81] [82] La dermatite atopique est également connue sous le nom d’eczéma atopique. [5] Dans certaines langues, dermatite et eczéma signifient la même chose, tandis que dans d’autres langues, la dermatite implique une affection aiguë et l’eczéma une affection chronique. [83]
Types communs
Le diagnostic des types peut être indiqué par des codes définis selon la Classification statistique internationale des maladies et des problèmes de santé connexes (CIM).
Un sujet
La dermatite atopique est une maladie allergique dont on pense qu’elle a une composante héréditaire et qui touche souvent des familles dont les membres souffrent d’ asthme . Les démangeaisons sont particulièrement visibles sur la tête et le cuir chevelu, le cou, l’intérieur des coudes, derrière les genoux et les fesses. Elle est très fréquente dans les pays développés et en augmentation. La dermatite de contact irritante est parfois diagnostiquée à tort comme une dermatite atopique. Le stress peut aggraver la dermatite atopique. [84]
Contacter
La dermatite de contact est de deux types : allergique (résultant d’une réaction retardée à un allergène , comme l’ herbe à puce , le nickel ou le baume du Pérou ), [85] et irritante (résultant d’une réaction directe à un détergent, comme le laurylsulfate de sodium , par exemple).
Certaines substances agissent à la fois comme allergènes et comme irritants (ciment humide par exemple). D’autres substances causent un problème après l’exposition au soleil, entraînant une dermatite phototoxique . Environ les trois quarts des cas d’eczéma de contact sont de type irritant, qui est la maladie cutanée professionnelle la plus courante. L’eczéma de contact est guérissable, à condition que la substance incriminée puisse être évitée et que ses traces soient éliminées de son environnement. (CIM-10 L23 ; L24 ; L56.1 ; L56.0)
Séborrhéique
La dermatite séborrhéique ou dermatite séborrhéique est une affection parfois classée comme une forme d’eczéma étroitement liée aux pellicules . Elle provoque une desquamation sèche ou grasse du cuir chevelu, des sourcils, du visage et parfois du tronc. Chez les Nouveau-nés, il provoque une éruption cutanée épaisse, jaune et croûteuse sur le cuir chevelu appelée croûtes de lait , qui semble liée à un manque de biotine et est souvent curable. (CIM-10 L21 ; L21.0)
Types moins courants
Dyshidrose
La dyshidrose (eczéma dyshidrotique, pompholyx, dermatite palmoplantaire vésiculeuse) ne survient que sur les paumes, la plante des pieds et les côtés des doigts et des orteils. De minuscules bosses opaques appelées vésicules , épaississements et fissures s’accompagnent de démangeaisons, qui s’aggravent la nuit. Un type courant d’eczéma des mains, il s’aggrave par temps chaud. (CIM-10 L30.1)
Discoïde
L’eczéma discoïde (eczéma nummulaire, eczéma exsudatif, eczéma microbien) se caractérise par des taches rondes suintantes ou sèches, avec des limites nettes, souvent sur le bas des jambes. C’est généralement pire en hiver. La cause est inconnue et la condition a tendance à aller et venir. (CIM-10 L30.0)
Veineux
L’eczéma veineux (eczéma gravitationnel, dermatite de stase, eczéma variqueux) survient chez les personnes souffrant de troubles de la circulation, de varices et d’ œdèmes , et est particulièrement fréquent dans la région de la cheville des personnes de plus de 50 ans. Il y a rougeur, desquamation, assombrissement de la peau et démangeaison. La maladie prédispose aux ulcères de jambe . (CIM-10 I83.1)
Herpétiforme
La dermatite herpétiforme (maladie de Duhring) provoque une éruption cutanée avec des démangeaisons intenses et généralement symétrique sur les bras, les cuisses, les genoux et le dos. Elle est directement liée à la Maladie coeliaque , peut souvent être mise en rémission avec une alimentation adaptée, et a tendance à s’aggraver la nuit. (CIM-10 L13.0)
Névrodermite
La névrodermite ( lichen simplex chronicus , dermatite localisée par grattage) est une zone de démangeaisons de plaque d’eczéma épaissie et pigmentée qui résulte du frottement et du grattage habituels . Habituellement, il n’y a qu’un seul endroit. Souvent guérissable par la modification du comportement et les médicaments anti-inflammatoires. Le prurigo nodularis est un trouble connexe montrant plusieurs grosseurs. (CIM-10 L28.0 ; L28.1)
Autoeczématisation
L’auto- eczématisation (réaction id, auto-sensibilisation) est une réaction eczémateuse à une infection par des parasites , des champignons , des bactéries ou des virus . Il est complètement guérissable avec l’élimination de l’infection d’origine qui l’a causé. L’apparence varie selon la cause. Il se produit toujours à une certaine distance de l’infection d’origine. (CIM-10 L30.2)
Viral
Il existe des eczémas recouverts d’infections virales ( eczéma herpeticum ou vaccinatum ) et des eczémas résultant d’une maladie sous-jacente (par exemple, un lymphome ).
Les eczémas provenant de l’ingestion de médicaments, d’aliments et de produits chimiques ne sont pas encore clairement systématisés. D’autres troubles eczémateux rares existent en plus de ceux énumérés ici.
Pronostic
La plupart des cas sont bien gérés avec des traitements topiques et la lumière ultraviolette. [5] Environ 2 % des cas ne le sont pas. [5] Chez plus de 60 % des jeunes enfants, la maladie disparaît à l’ adolescence . [5]
Épidémiologie
À l’échelle mondiale, la dermatite touchait environ 230 millions de personnes en 2010 (3,5 % de la population). [86] La dermatite est le plus souvent observée dans la petite enfance , avec une prédominance féminine des présentations d’eczéma survenant pendant la période de reproduction de 15 à 49 ans. [87] Au Royaume-Uni, environ 20 % des enfants sont atteints de la maladie, tandis qu’aux États-Unis, environ 10 % sont touchés. [5]
Bien qu’il existe peu de données sur les taux d’eczéma au fil du temps avant les années 1940, il a été constaté que le taux d’eczéma a considérablement augmenté dans la seconde moitié du 20e siècle, l’eczéma chez les enfants d’âge scolaire augmentant entre la fin 1940 et 2000. [88] Dans le monde développé , le taux d’eczéma a augmenté au fil du temps. L’incidence et la prévalence à vie de l’eczéma en Angleterre ont augmenté ces derniers temps. [5] [89]
La dermatite a touché environ 10 % des travailleurs américains en 2010, ce qui représente plus de 15 millions de travailleurs atteints de dermatite. Les taux de prévalence étaient plus élevés chez les femmes que chez les hommes et chez ceux qui avaient fait des études collégiales partielles ou un diplôme collégial par rapport à ceux qui avaient un diplôme d’études secondaires ou moins. Les travailleurs employés dans les industries de la santé et de l’assistance sociale et dans les professions des sciences de la vie, physiques et sociales présentaient les taux les plus élevés de dermatite déclarée. Environ 6 % des cas de dermatite chez les travailleurs américains ont été attribués au travail d’un professionnel de la santé, ce qui indique que le taux de prévalence de la dermatite liée au travail chez les travailleurs était d’au moins 0,6 %. [90]
Histoire
du grec ancien ἔκζεμα ékzema , [91]
de ἐκζέ-ειν ekzé-ein ,
de ἐκ ek “out” + ζέ-ειν zé-ein “faire bouillir”
( ODE )
Le terme « dermatite atopique » a été inventé en 1933 par Wise et Sulzberger. [92] Le soufre comme traitement topique de l’eczéma était à la mode aux époques victorienne et édouardienne. [66]
Le mot dermatite vient du grec δέρμα derma “peau” et -ῖτις -itis “inflammation” et eczéma vient du grec : ἔκζεμα ekzema “éruption”. [93]
Société et culture
Certains cosmétiques sont commercialisés comme hypoallergéniques, ce qui implique que leur utilisation est moins susceptible de provoquer une réaction allergique que d’autres produits. [94] Cependant, le terme « hypoallergénique » n’est pas réglementé, [95] et aucune recherche n’a été effectuée pour montrer que les produits étiquetés « hypoallergéniques » sont moins problématiques que les autres. En 1977, les tribunaux ont annulé la réglementation de la Food and Drug Administration des États-Unis sur l’utilisation du terme hypoallergénique. [94] En 2019, l’ Union européenne a publié un document sur les allégations concernant les cosmétiques, [96] mais celui-ci a été publié à titre de « guide » et non de règlement. [97]
Rechercher
Les anticorps monoclonaux font l’objet de recherches préliminaires pour déterminer leur potentiel en tant que traitements de la dermatite atopique, seul le dupilumab montrant des preuves d’efficacité, à partir de 2018. [98] [99]
Voir également
- Dyshidrose
- Noxzéma
- Urticaire
Références
- ^ un bcdefghijklm Nedorost ST ( 2012 ) . _ _ _ _ _ _ Dermatite généralisée en pratique clinique . Springer Science et médias d’affaires. p. 1–3, 9, 13–14. ISBN 9781447128977. Archivé de l’original le 15 août 2016 . Récupéré le 29 juillet 2016 .
- ^ un bcdefghijkl ” Document sur la santé : Dermatite atopique (Un type d’eczéma ) “ . NIAMS . Mai 2013. Archivé de l’original le 30 mai 2015 . Récupéré le 29 juillet 2016 .
- ^ Ferri FF (2010). Le diagnostic différentiel de Ferri : un guide pratique du diagnostic différentiel des symptômes, des signes et des troubles cliniques (2e éd.). Philadelphie, Pennsylvanie : Elsevier/Mosby. p. 132. ISBN 978-0323076999.
- ^ un bc James , Guillaume D.; Elston, Dirk; Traiter, James R. ; Rosenbach, Misha A.; Neuhaus, Isaac (18 janvier 2019). Maladies d’Andrews de la peau : dermatologie clinique . p. 482.ISBN _ 9780323551885.
- ^ un bcd e f g h i j k l m n o p q r s t u McAleer MA, Flohr C, Irvine AD (juillet 2012) . “Gestion de l’eczéma difficile et sévère chez l’enfant” (PDF) . BMJ . 345 : e4770. doi : 10.1136/bmj.e4770 . hdl : 2262/75991 . PMID 22826585 . S2CID 36038433 .
- ^ a b Vos T, Allen C, Arora M, Barber RM, Bhutta ZA, Brown A, et al. (GBD 2015 Disease and Injury Incidence and Prevalence Collaborators) (octobre 2016). “Incidence, prévalence et années vécues avec un handicap au niveau mondial, régional et national pour 310 maladies et blessures, 1990-2015 : une analyse systématique pour l’étude Global Burden of Disease Study 2015” . Lancette . 388 (10053): 1545–1602. doi : 10.1016/S0140-6736(16)31678-6 . PMC 5055577 . PMID 27733282 .
- ^ Habif TP (2015). Dermatologie clinique (6 éd.). Sciences de la santé Elsevier. p. 171. ISBN 9780323266079. Archivé de l’original le 17 août 2016 . Récupéré le 5 juillet 2016 .
- ^ Mowad CM, Anderson B, Scheinman P, Pootongkam S, Nedorost S, Brod B (juin 2016). « Dermatite de contact allergique : gestion et éducation des patients ». Journal de l’Académie américaine de dermatologie . 74 (6): 1043–54. doi : 10.1016/j.jaad.2015.02.1144 . PMID 27185422 .
- ^ Lurati AR (février 2015). “Évaluation des risques professionnels et dermatite de contact irritante”. Santé et sécurité au travail . 63 (2) : 81–7, quiz 88. doi : 10.1177/2165079914565351 . PMID 25881659 . S2CID 40077567 .
- ^ Adkinson NF (2014). Allergie de Middleton : principes et pratique (8 éd.). Philadelphie : Elsevier Saunders. p. 566.ISBN _ 9780323085939. Archivé de l’original le 15 août 2016.
- ^ Wilkinson M, Orton D (2016). “Dermatite allergique de contact” . Dans Barker J, Bleiker TO, Chalmers R, Creamer D (eds.). Manuel de dermatologie de Rook (9 éd.). John Wiley et fils. p. 128.4. ISBN 9781118441176. Archivé de l’original le 15 août 2016 . Récupéré le 29 juillet 2016 .
- ^ Frosch PJ (2013). Manuel de dermatite de contact (2e éd.). Berlin, Heidelberg : Springer Berlin Heidelberg. p. 42. ISBN 9783662031049. Archivé de l’original le 16 août 2016.
- ^ “Neurodermatite (lichen simplex)” . DermNet New Zealand Trust. 2017. Archivé de l’original le 2 février 2017 . Récupéré le 29 janvier 2017 .
- ^ “Neurodermite” . Clinique Mayo. 2015. Archivé de l’original le 16 juin 2010 . Récupéré le 6 novembre 2010 .
- ^ “Dermatite périorificielle” . DermNet New Zealand Trust. 2017. Archivé de l’original le 2 février 2017 . Récupéré le 29 janvier 2017 .
- ^ “Dermatite herpétiforme” . DermNet New Zealand Trust. 2017. Archivé de l’original le 2 février 2017 . Récupéré le 29 janvier 2017 .
- ^ “Dermatite séborrhéique” . DermNet New Zealand Trust. 2017. Archivé de l’original le 2 février 2017 . Récupéré le 29 janvier 2017 .
- ^ “Dermatite séborrhéique” . Manuel Merck, version grand public.
- ^ “Variole CDC | Contre-indications du vaccin contre la variole (Vaccinia) (Info pour les cliniciens)” . Urgence.cdc.gov. 7 février 2007. Archivé de l’original le 25 janvier 2010 . Récupéré le 7 février 2010 .
- ^ un b Wang V, Boguniewicz J, Boguniewicz M, Ong PY (janvier 2021). “Les complications infectieuses de la dermatite atopique” . Annales d’allergie, d’asthme et d’immunologie . 126 (1): 3–12. doi : 10.1016/j.anai.2020.08.002 . PMC 7411503 . PMID 32771354 .
- ^ Bufford JD, Gern JE (mai 2005). “L’hypothèse de l’hygiène revisitée”. Cliniques d’immunologie et d’allergie d’Amérique du Nord . 25 (2) : 247–262, v–vi. doi : 10.1016/j.iac.2005.03.005 . PMID 15878454 .
- ^ un b “la Dermatite Atopique (l’Eczéma)” . La bibliothèque de concepts médicaux Lecturio . Récupéré le 2 juillet 2021 .
- ^ Schram, moi; Tedja, AM ; Spijker, R.; Bos, JD; Williams, HC ; Spuls, Ph.I. (16 mars 2010). « Y a-t-il un gradient rural/urbain dans la prévalence de l’eczéma ? Une revue systématique » . Journal britannique de dermatologie . 162 (5): 964–973. doi : 10.1111/j.1365-2133.2010.09689.x . ISSN 0007-0963 . PMID 20331459 . S2CID 205259960 . Récupéré le 8 mars 2022 .
- ^ Carswell F, Thompson S (juillet 1986). “La sensibilisation naturelle dans l’eczéma se produit-elle à travers la peau?”. Lancette . 2 (8497) : 13–5. doi : 10.1016/S0140-6736(86)92560-2 . PMID 2873316 . S2CID 23111491 .
- ^ Henszel Ł, Kuźna-Grygiel W (2006). “[Les acariens dans l’étiologie des maladies allergiques]”. Annales Academiae Medicae Stetinensis (en polonais). 52 (2): 123–7. PMID 17633128 .
- ^ Dermatite atopique à eMedicine
- ^ Paternoster L, Standl M, Chen CM, Ramasamy A, Bønnelykke K, Duijts L, et al. (décembre 2011). “La méta-analyse des études d’association à l’échelle du génome identifie trois nouveaux loci de risque pour la dermatite atopique” . Génétique naturelle . 44 (2) : 187–192. doi : 10.1038/ng.1017 . PMC 3272375 . PMID 22197932 .
- ^ Caproni M, Bonciolini V, D’Errico A, Antiga E, Fabbri P (2012). “Maladie coeliaque et manifestations dermatologiques : de nombreux indices cutanés pour développer une entéropathie sensible au gluten” . Recherche et pratique en gastroentérologie . Société d’édition Hindawi. 2012 : 952753. doi : 10.1155/2012/952753 . PMC 3369470 . PMID 22693492 .
- ^ Ciacci C, Cavallaro R, Iovino P, Sabbatini F, Palumbo A, Amoruso D, et al. (juin 2004). “Prévalence d’allergie dans la Maladie coeliaque adulte”. Le Journal de l’allergie et de l’immunologie clinique . 113 (6): 1199–203. doi : 10.1016/j.jaci.2004.03.012 . PMID 15208605 .
- ^ un bc Greer FR, Sicherer SH, Burks AW (avril 2019). “Les effets des interventions nutritionnelles précoces sur le développement de la maladie atopique chez les nourrissons et les enfants : le rôle de la restriction alimentaire maternelle, de l’allaitement maternel, des formules hydrolysées et du moment de l’introduction d’aliments complémentaires allergènes” . Pédiatrie . 143 (4) : e20190281. doi : 10.1542/peds.2019-0281 . PMID 30886111 .
- ^ Kalliomäki M, Antoine JM, Herz U, Rijkers GT, Wells JM, Mercenier A (mars 2010). “Conseils pour étayer les preuves des effets bénéfiques des probiotiques : prévention et gestion des maladies allergiques par les probiotiques” . Le Journal de l’alimentation . 140 (3) : 713S–21S. doi : 10.3945/jn.109.113761 . PMID 20130079 .
- ^ un b Kelleher MM, Cro S, Cornelius V, Lodrup Carlsen KC, Skjerven HO, Rehbinder EM, et al. (février 2021). “Interventions de soins de la peau chez les nourrissons pour prévenir l’eczéma et les allergies alimentaires” . La base de données Cochrane des revues systématiques . 2021 (2) : CD013534. doi : 10.1002/14651858.cd013534.pub2 . PMC 8094581 . PMID 33545739 .
- ^ un bcd Bath – Hextall F, Delamere FM, Williams HC (janvier 2008). Bath-Hextall FJ (éd.). « Les exclusions alimentaires pour l’eczéma atopique établi » . La base de données Cochrane des revues systématiques (1) : CD005203. doi : 10.1002/14651858.CD005203.pub2 . PMC 6885041 . PMID 18254073 . Archivé de l’original le 21 octobre 2013.
- ^ un Institut b pour la Qualité et l’Efficacité dans les Soins de Santé. « Eczéma : l’élimination d’aliments particuliers peut-elle aider ? » . Santé informée en ligne . Institut pour la qualité et l’efficacité des soins de santé. Archivé de l’original le 21 octobre 2013 . Récupéré le 24 juin 2013 .
- ^ Soyland, E; Funk, J; Rajka, G; Sandberg, M; Thune, P; Rustad, L; Helland, S; Middelfart, K; Odu, S; Falk, ES (juin 1994). “Complémentation alimentaire avec des acides gras n-3 à très longue chaîne chez les patients atteints de dermatite atopique. Une étude multicentrique en double aveugle”. Le Journal britannique de dermatologie . 130 (6): 757-64. doi : 10.1111/j.1365-2133.1994.tb03414.x . PMID 8011502 . S2CID 25066444 .
- ^ Callaway, J; Schwab, U; Harvima, je ; Halonen, P; Mykkänen, O; Hyvonen, P; Järvinen, T (avril 2005). “Efficacité de l’huile de chanvre alimentaire chez les patients atteints de dermatite atopique”. Le Journal du traitement dermatologique . 16 (2): 87–94. doi : 10.1080/09546630510035832 . PMID 16019622 . S2CID 18445488 .
- ^ “Faire face à la dermatite atopique” . 2017 . Récupéré le 11 septembre 2017 .
- ^ Gutman AB, Kligman AM, Sciacca J, James WD (décembre 2005). « Tremper et enduire : une technique standard revisitée » . Archives de dermatologie . 141 (12): 1556–9. doi : 10.1001/archderm.141.12.1556 . PMID 16365257 .
- ^ “Dermatite atopique : thérapie par le bain à l’eau de Javel” . www.aad.org . Récupéré le 4 mai 2020 .
- ^ Ricci G, Patrizi A, Bellini F, Medri M (2006). Utilisation des textiles dans la dermatite atopique : prise en charge de la dermatite atopique . Problèmes actuels en dermatologie. Vol. 33. pp. 127–43. doi : 10.1159/000093940 . ISBN 978-3-8055-8121-9. PMID 16766885 .
- ^ Nankervis H, Pynn EV, Boyle RJ, Rushton L, Williams HC, Hewson DM, Platts-Mills T (janvier 2015). “Mesures de réduction et d’évitement des acariens pour le traitement de l’eczéma” . La base de données Cochrane des revues systématiques . 1 (5) : CD008426. doi : 10.1002/14651858.CD008426.pub2 . hdl : 10044/1/21547 . PMC 8407038 . PMID 25598014 .
- ^ un b van Zuuren EJ, Fedorowicz Z, Christensen R, Lavrijsen A, Arents BW (février 2017). “Émollients et Hydratants pour l’eczéma” . La base de données Cochrane des revues systématiques . 2 (8) : CD012119. doi : 10.1002/14651858.CD012119.pub2 . PMC 6464068 . PMID 28166390 .
- ^ Jungersted JM, Agner T (août 2013). « Eczéma et céramides : le point » . Contact Dermatite . 69 (2): 65–71. doi : 10.1111/cod.12073 . PMID 23869725 . S2CID 9471706 .
- ^ un b Bauer A, Rönsch H, Elsner P, Dittmar D, Bennett C, Schuttelaar ML, et al. (avril 2018). “Interventions pour prévenir la dermatite irritante professionnelle des mains” (PDF) . La base de données Cochrane des revues systématiques . 2018 (4) : CD004414. doi : 10.1002/14651858.CD004414.pub3 . PMC 6494486 . PMID 29708265 . Archivé de l’original (PDF) le 6 mars 2020 . Récupéré le 26 juin 2019 .
- ^ Hoare C, Li Wan Po A, Williams H (2000). “Revue systématique des traitements de l’eczéma atopique” . Évaluation des technologies de la santé . 4 (37): 1–191. doi : 10.3310/hta4370 . PMC 4782813 . PMID 11134919 . Récupéré le 18 novembre 2009 . {{cite journal}}: CS1 maint: url-status (link)
- ^ Bewley A (mai 2008). “Consensus d’experts : il est temps de changer la façon dont nous conseillons à nos patients d’utiliser les Corticostéroïdes topiques”. Le Journal britannique de dermatologie . 158 (5): 917–20. doi : 10.1111/j.1365-2133.2008.08479.x . PMID 18294314 . S2CID 46445371 .
- ^ Oakley A. “Retrait de corticostéroïde topique” . DermNet NZ . DermNet New Zealand Trust. Archivé de l’original le 16 mars 2016.
- ^ Apfelbacher CJ, van Zuuren EJ, Fedorowicz Z, Jupiter A, Matterne U, Weisshaar E (février 2013). “Antihistaminiques H1 oraux en monothérapie pour l’eczéma” . La base de données Cochrane des revues systématiques (2) : CD007770. doi : 10.1002/14651858.CD007770.pub2 . PMC 6823266 . PMID 23450580 .
- ^ a b Matterne U, Böhmer MM, Weisshaar E, Jupiter A, Carter B, Apfelbacher CJ (janvier 2019). “Antihistaminiques H1 oraux en tant que thérapie” complémentaire “au traitement topique de l’eczéma” . La base de données Cochrane des revues systématiques . 1 : CD012167. doi : 10.1002/14651858.CD012167.pub2 . PMC 6360926 . PMID 30666626 .
- ^ Shams K, Grindlay DJ, Williams HC (août 2011). “Quoi de neuf dans l’eczéma atopique ? Une analyse des revues systématiques publiées en 2009-2010” . Dermatologie Clinique et Expérimentale . 36 (6) : 573–7, quiz 577–8. doi : 10.1111/j.1365-2230.2011.04078.x . PMID 21718344 . S2CID 42321918 .
- ^ Carr WW (août 2013). “Inhibiteurs topiques de la calcineurine pour la dermatite atopique : révision et recommandations de traitement” . Médicaments pédiatriques . 15 (4): 303–310. doi : 10.1007/s40272-013-0013-9 . PMC 3715696 . PMID 23549982 .
- ^ “Eczéma atopique – Traitement” . NHS Choices, Londres, Royaume-Uni. 12 février 2016. Archivé de l’original le 16 janvier 2017 . Récupéré le 27 janvier 2017 .
- ^ un b “Guide de Médication. Elidel® (pimécrolimus) Crème, 1%” (PDF) . Administration américaine des aliments et médicaments. Mars 2014. Archivé (PDF) de l’original le 11 février 2017 . Récupéré le 27 janvier 2017 .
- ^ Torley D, Futamura M, Williams HC, Thomas KS (juillet 2013). “Quoi de neuf dans l’eczéma atopique? Une analyse des revues systématiques publiées en 2010-11”. Dermatologie Clinique et Expérimentale . 38 (5): 449–56. doi : 10.1111/ced.12143 . PMID 23750610 . S2CID 24638685 .
- ^ Sawangjit R, Dilokthornsakul P, Lloyd-Lavery A, Lai NM, Dellavalle R, Chaiyakunapruk N (septembre 2020). “Traitements systémiques de l’eczéma : une méta-analyse en réseau” . La base de données Cochrane des revues systématiques . 9 : CD013206. doi : 10.1002/14651858.cd013206.pub2 . PMC 8128359 . PMID 32927498 .
- ^ un b “Incyte annonce l’approbation de la FDA américaine de la crème Opzelura (ruxolitinib), un inhibiteur topique de JAK, pour le traitement de la dermatite atopique (AD)” . Incyté. 21 septembre 2021 . Récupéré le 21 septembre 2021 – via Business Wire.
- ^ Gambichler, T; Breuckmann, F; Boms, S; Altmeyer, P; Kreuter, A (avril 2005). “Photothérapie UVB à bande étroite dans les affections cutanées au-delà du psoriasis”. Journal de l’Académie américaine de dermatologie . 52 (4): 660–70. doi : 10.1016/j.jaad.2004.08.047 . PMID 15793518 .
- ^ Le, P; Tu, J; Gebauer, K; Brown, S (mai 2016). “La 25-hydroxyvitamine D sérique augmente avec la Photothérapie NB-UVB et UVA / UVB chez les patients atteints de psoriasis et de dermatite atopique en Australie occidentale”. Le Journal Australasien de Dermatologie . 57 (2): 115–21. doi : 10.1111/ajd.12315 . PMID 25916422 . S2CID 41245703 .
- ^ Gambichler T (mars 2009). “Gestion de la dermatite atopique par photo(chimi)thérapie”. Archives de la recherche dermatologique . 301 (3): 197–203. doi : 10.1007/s00403-008-0923-5 . PMID 19142651 . S2CID 29045951 .
- ^ Meduri NB, Vandergriff T, Rasmussen H, Jacobe H (août 2007). « La Photothérapie dans la prise en charge de la dermatite atopique : une revue systématique » . Photodermatologie, Photoimmunologie & Photomédecine . 23 (4) : 106–12. doi : 10.1111/j.1600-0781.2007.00291.x . PMID 17598862 . S2CID 25684608 .
- ^ Stöppler MC (31 mai 2007). “Le traitement PUVA du psoriasis peut augmenter le risque de mélanome” . MedicineNet. Archivé de l’original le 29 septembre 2007 . Récupéré le 17 octobre 2007 .
- ^ Vieira BL, Lim NR, Lohman ME, Lio PA (décembre 2016). “Médecine complémentaire et alternative pour la dermatite atopique : une revue fondée sur des preuves”. Journal américain de dermatologie clinique (examen). 17 (6): 557–581. doi : 10.1007/s40257-016-0209-1 . PMID 27388911 . S2CID 35460522 .
- ^ Eldred DC, Tuchin PJ (novembre 1999). “Traitement de l’eczéma atopique aigu par les soins chiropratiques. Une étude de cas” . Chiropratique et ostéopathie australasienne . 8 (3): 96–101. PMC 2051093 . PMID 17987197 .
- ^ Ersser SJ, Cowdell F, Dernier S, Gardiner E, Flohr C, Thompson AR, et al. (Janvier 2014). “Interventions psychologiques et éducatives pour l’eczéma atopique chez les enfants” . La base de données Cochrane des revues systématiques (1) : CD004054. doi : 10.1002/14651858.CD004054.pub3 . PMC 6457897 . PMID 24399641 .
- ^ Barnes TM, Greive KA (novembre 2013). “Utilisation de bains d’eau de Javel pour le traitement de l’eczéma atopique infecté” . Le Journal Australasien de Dermatologie . 54 (4): 251–8. doi : 10.1111/ajd.12015 . PMID 23330843 . S2CID 19644659 .
- ^ un b “Soufre” . Centre médical de l’Université du Maryland. 1er avril 2002. Archivé de l’original le 5 août 2012 . Récupéré le 15 octobre 2007 .
- ^ Armstrong NC, Ernst E (août 1999). “Le traitement de l’eczéma avec des herbes chinoises : une revue systématique des essais cliniques randomisés” . Journal britannique de pharmacologie clinique . 48 (2) : 262–4. doi : 10.1046/j.1365-2125.1999.00004.x . PMC 2014284 . PMID 10417508 .
- ^ Bath-Hextall FJ, Jenkinson C, Humphreys R, Williams HC (février 2012). Bath-Hextall FJ (éd.). “Compléments alimentaires pour l’eczéma atopique établi” . La base de données Cochrane des revues systématiques . 2 (2) : CD005205. doi : 10.1002/14651858.CD005205.pub3 . PMC 6517242 . PMID 22336810 .
- ^ un b Bamford JT, Ray S, Musekiwa A, van Gool C, Humphreys R, Ernst E (avril 2013). Bamford JT (éd.). “Huile d’onagre orale et huile de bourrache pour l’eczéma” . La base de données Cochrane des revues systématiques . 4 (4) : CD004416. doi : 10.1002/14651858.CD004416.pub2 . PMC 8105655 . PMID 23633319 .
- ^ Makrgeorgou A, Leonardi-Bee J, Bath-Hextall FJ, Murrell DF, Tang ML, Roberts A, Boyle RJ (novembre 2018). “Probiotiques pour traiter l’eczéma” . La base de données Cochrane des revues systématiques . 2018 (11) : CD006135. doi : 10.1002/14651858.CD006135.pub3 . PMC 6517242 . PMID 30480774 .
- ^ Allam JP, Novak N (janvier 2006). “La physiopathologie de l’eczéma atopique”. Dermatologie Clinique et Expérimentale . 31 (1): 89–93. doi : 10.1111/j.1365-2230.2005.01980.x . PMID 16309494 . S2CID 9812727 .
- ^ Darsow U, Eyerich K, Ring J (octobre 2007). “Pathophysiologie de l’eczéma – Organisation mondiale des allergies” . www.worldallergy.org. Archivé de l’original le 2 février 2017 . Récupéré le 28 janvier 2017 . {{cite journal}}: Cite journal requires |journal= (help)
- ^ “Eczéma” . Centre médical de l’Université du Maryland . Archivé de l’original le 27 juillet 2016.
- ^ Atkins D (mars 2008). “Allergie alimentaire : diagnostic et prise en charge”. Soins primaires . 35 (1) : 119–140, vii. doi : 10.1016/j.pop.2007.09.003 . PMID 18206721 .
- ^ Johansen JD, Frosch PJ, Lepoittevin JP (29 septembre 2010). Contact Dermatite . ISBN 9783642038273. Archivé de l’original le 5 juillet 2014 . Récupéré le 21 avril 2014 .
- ^ Rietschel RL, Fowler JF (2008). Dermatite de contact de Fisher (6e éd.). Hamilton, Ontario : BC Decker Inc. ISBN 9781550093780. Récupéré le 21 avril 2014 .
- ^ Johansen JD, Hald M, Andersen BL, Laurberg G, Danielsen A, Avnstorp C, et al. (Groupe danois de la dermatite de contact) (2011). “Classification de l’eczéma des mains : types cliniques et étiologiques. Basé sur les directives du Groupe danois sur la dermatite de contact” . Contact Dermatite . 65 (1): 13-21. doi : 10.1111/j.1600-0536.2011.01911.x . PMID 21658054 . S2CID 30780460 . Récupéré le 2 juillet 2021 .
- ^ Johansson SG, Hourihane JO, Bousquet J, Bruijnzeel-Koomen C, Dreborg S, Haahtela T, et al. (septembre 2001). “Une nomenclature révisée pour l’allergie. Une déclaration de position EAACI du groupe de travail sur la nomenclature EAACI”. Allergie . 56 (9): 813–24. doi : 10.1034/j.1398-9995.2001.t01-1-00001.x . PMID 11551246 .
- ^ un b Alsaad KO, Ghazarian D (décembre 2005). “Mon approche des dermatoses inflammatoires superficielles” . Journal de pathologie clinique . 58 (12): 1233–1241. doi : 10.1136/jcp.2005.027151 . PMC 1770784 . PMID 16311340 .
- ^ “Eczéma” . médecine ACP. Archivé de l’original le 10 janvier 2014 . Récupéré le 9 janvier 2014 .
- ^ Bershad SV (novembre 2011). “En clinique. Dermatite atopique (eczéma)”. Annales de médecine interne . 155 (9) : ITC51–15, quiz ITC516. doi : 10.7326/0003-4819-155-9-201111010-01005 . PMID 22041966 . S2CID 207536375 .
- ^ ICD 10: Maladies de la peau et du tissu sous-cutané (L00-L99) – Dermatite et eczéma (L20-L30) Archivé le 9 janvier 2014 à la Wayback Machine
- ^ Anneau J, Przybilla B, Ruzicka T (2006). Manuel de l’eczéma atopique . Birkhauser. p. 4. ISBN 978-3-540-23133-2. Récupéré le 4 mai 2010 .
- ^ Association nationale de l’eczéma de la dermatite atopique .
- ^ “Allergie de contact au baume du Pérou” . Dermnetnz.org. 28 décembre 2013. Archivé de l’original le 5 mars 2014 . Récupéré le 5 mars 2014 .
- ^ Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, et al. (Décembre 2012). “Années vécues avec incapacité (YLD) pour 1160 séquelles de 289 maladies et blessures 1990-2010 : une analyse systématique pour l’étude Global Burden of Disease Study 2010” . Lancette . 380 (9859): 2163–96. doi : 10.1016/S0140-6736(12)61729-2 . PMC 6350784 . PMID 23245607 .
- ^ Osman M, Hansell AL, Simpson CR, Hollowell J, Helms PJ (février 2007). “Présentations sexospécifiques de l’asthme, de la rhinite allergique et de l’eczéma en soins primaires” . Journal respiratoire de soins primaires . 16 (1): 28–35. doi : 10.3132/pcrj.2007.00006 . PMC 6634172 . PMID 17297524 .
- ^ Taylor B, Wadsworth J, Wadsworth M, Peckham C (décembre 1984). “Les changements dans la prévalence rapportée de l’eczéma infantile depuis la guerre de 1939-45”. Lancette . 2 (8414) : 1255–7. doi : 10.1016/S0140-6736(84)92805-8 . PMID 6150286 . S2CID 2842761 .
- ^ Simpson CR, Newton J, Hippisley-Cox J, Sheikh A (mars 2009). “Tendances de l’épidémiologie et de la prescription de médicaments pour l’eczéma en Angleterre” . Journal de la Société royale de médecine . 102 (3): 108–17. doi : 10.1258/jrsm.2009.080211 . PMC 2746851 . PMID 19297652 .
- ^ Luckhaupt SE, Dahlhamer JM, Ward BW, Sussell AL, Sweeney MH, Sestito JP, Calvert GM (juin 2013). “Prévalence de la dermatite dans la population active, États-Unis, 2010 National Health Interview Survey” . Journal américain de médecine industrielle . 56 (6): 625–634. doi : 10.1002/ajim.22080 . PMID 22674651 .
- ^ Liddell HG, Scott R. “Ekzema” . Un lexique grec-anglais . Université Tufts : Persée.
- ^ Manuel de dermatite atopique . Taylor et François. 1er mai 2008. p. 1. ISBN 9780203091449. Archivé de l’original le 28 mai 2016.
- ^ “Définition de l’ECZEMA” . www.merriam-webster.com . Archivé de l’original le 22 février 2016 . Récupéré le 15 février 2016 .
- ^ a b Center for Food Safety and Applied Nutrition (1er septembre 2020). ” Cosmétiques “hypoallergéniques” . FDA .
- ^ Murphy LA, White IR, Rastogi SC (mai 2004). « Est-ce que hypoallergénique est un terme crédible ? » Dermatologie Clinique et Expérimentale . 29 (3): 325–7. doi : 10.1111/j.1365-2230.2004.01521.x . PMID 15115531 . S2CID 41482522 .
- ^ “Document technique sur les allégations cosmétiques” . ec.europa.eu . Commission européenne . Récupéré le 7 décembre 2020 .
- ^ Kulliney K (6 septembre 2019). “Le document technique de l’UE sur les allégations “sans” cosmétiques est une orientation, pas une réglementation : expert” . cosmeticsdesign-europe.com . Récupéré le 7 décembre 2020 .
- ^ Snast I, Reiter O, Hodak E, Friedland R, Mimouni D, Leshem YA (avril 2018). “Les produits biologiques sont-ils efficaces dans la dermatite atopique ? Une revue systématique et une méta-analyse”. Journal américain de dermatologie clinique . 19 (2): 145–165. doi : 10.1007/s40257-017-0324-7 . PMID 29098604 . S2CID 4220890 .
- ^ Lauffer F, Anneau J (2016). “Thérapie ciblée: médicaments émergents pour la dermatite atopique”. Avis d’expert sur les médicaments émergents . 21 (1): 81–9. doi : 10.1517/14728214.2016.1146681 . PMID 26808004 . S2CID 207484890 .
Liens externes
| Recherchez la dermatite dans Wiktionary, le dictionnaire gratuit. |
| Wikimedia Commons a des médias liés à la dermatite . |
- Dermatite à Curlie